CORRESPONDENCIA
Ignacio Gutiérrez Domingo
Hospital Universitario Virgen del Rocío
Av. Manuel Siurot s/n, 41013 Sevilla
Teléfono fijo: 955 012 000
ignaciogutierrezdomingo@hotmail.com
Introducción
Los pseudopólipos inflamatorios representan "estructuras polipoides de mucosa edematosa, en islotes de mucosa regenerativa entre áreas de ulceración o tejido de granulación cubierto por epitelio glandular" (Dukes, 1954), siendo muy frecuentes en la enfermedad inflamatoria intestinal (EII) con tasas de incidencia que oscilan entre el 12,5 y el 74% en la colitis ulcerosa (CU)[1], [2] variando en función de los diferentes criterios diagnósticos. Pueden verse en la fase activa o inactiva de la enfermedad y pueden ser difusos o locales en la distribución.
La pseudopoliposis gigante es una entidad rara descrita tanto en enfermedad de Crohn (EC) como en CU, que al igual que los pseudopólipos suele aparecer en la enfermedad crónica de larga evolución. Se define por la presencia de lesiones polipoides no neoplásicas resultantes del proceso regenerativo de la mucosa colónica inflamada dando lugar a una gran masa protuyente (formada por un gran pólipo o un racimo de estos) que ocupa la luz del colon simulando un adenoma velloso o un adenocarcinoma[3]. Esto, unido a que pueden manifestarse por la obstrucción parcial o completa del colon o invaginación intestinal, hace que generalmente el tratamiento de elección sea la cirugía[4]. Sin embargo, son lesiones sin potencial maligno, por lo que el tratamiento farmacológico se erige como una alternativa con la que se han descrito buenos resultados.
Presentamos un caso en el que destacamos la aparición de una pseudopoliposis gigante sobre EC de reciente debut, asociada a elevación del antígeno carcinoembrionario (CEA). Sin embargo, la ausencia de neoplasia en las múltiples biopsias y la normalización del CEA con el tratamiento esteroideo nos hicieron decidir iniciar tratamiento con infliximab, con magnífica y rápida respuesta clínica y endoscópica no antes descrita con este fármaco en esta entidad.
Presentación del caso
Paciente varón de 54 años de edad, fumador, con antecedentes de hipertensión arterial, diabetes e intervención de hernia discal. Diagnosticado mediante rectoscopia y gammagrafía con leucocitos marcados de CU izquierda, en el brote de debut además de la elevación de los reactantes inflamatorios se detectó marcada elevación del CEA - 53 ng/ml (normal < 3) - que se atribuyó a la actividad inflamatoria. Respondió clínicamente al tratamiento con esteroides intravenosos y al alta el CEA era de 28,7 ng/ml.
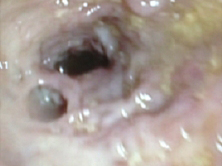
Cuatro meses después presentó nuevo brote grave que requirió ingreso hospitalario. Analíticamente destacaba trombocitosis (504000 plaquetas), PCR 77 mg/l (normal < 3) y fibrinógeno 7,4 g/l (normal < 4), siendo el CEA de 3,6 ng/ml. Una colonoscopia no apreció lesiones en rectosigma, apreciando a los 50 cm una gran masa polipoide con obstrucción luminal casi completa (Figura 1). La histología fue informada como EII con ulceración marginal sugestiva de CU, con displasia glandular de bajo grado y Ki67 con índice proliferativo alto en criptas glandulares y tejido de granulación, con estudio de CMV negativo. Una TAC informó de la existencia de una masa estenosante de colon de aproximadamente 3 cms en la unión de colon descendente con sigmoides y actividad inflamatoria en colon descendente, hallazgos similares a los apreciados en el enema de bario (Figura 2). En un segundo control tras tratamiento esteroideo (metilprednisolona 60 mg/día) y antibiótico (piperacilina-tazobactam 4,5 gs/ 8 horas) intravenoso se superó parcialmente el área estenótica progresando a una mucosa severamente afectada con múltiples pseudopólipos y ulceraciones profundas en los 20 cms explorados, sugestivo de E de Crohn, así como la histología que no muestra displasia.
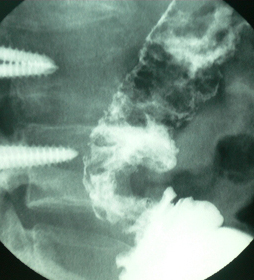
Figura 2
Masa estenosante de colon de aproximadamente 3 cms en la unión de colon descendente con sigmoides y actividad inflamatoria en colon descendente.
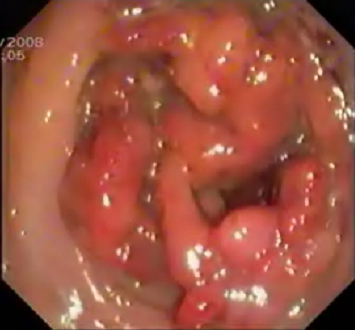
Ante la persistencia de los síntomas pese al tratamiento, de acuerdo con el paciente y el equipo quirúrgico, se trató con infliximab tras una tercera toma de muestras que descarta degeneración maligna, realizando la inducción según protocolo habitual (5 mgs/kg a las 0-2-6 semanas) con excelente respuesta clínica. Se realiza posteriormente mantenimiento con infliximab cada 8 semanas junto a azatioprina 2 mg/kg de peso y mesalazina 3 gs, con controles endoscópicos frecuentes que superan el área afecta confirmando la curación de la mucosa y la afectación limitada al colon izquierdo con histología de EC, con pseudopólipos residuales (Figura 3). Además se toman múltiples biopsias que descartan la presencia de focos de displasia o carcinoma. El CEA se mantiene estable por debajo de 5 ng/ml, dentro de rango normal en pacientes fumadores.
Discusión
La presencia de Pseudopólipos es probablemente la complicación local más común de la colitis ulcerosa[1], [2], pudiendo aparecer de forma difusa o dando lugar al desarrollo de una entidad infrecuente denominada pseudopoliposis gigante localizada cuando se produce un acúmulo localizado de pseudopólipos conformando una gran masa inflamatoria. Estas alteraciones son más frecuentes en enfermedad crónica de larga evolución, extensa y generalmente agresiva. Lo primero que queremos destacar de nuestro caso es lo excepcional de su presentación en estadios iniciales o bien su aparición sobre una enfermedad crónica que ha cursado durante años de forma asintomática.
Con frecuencia cursan de forma asintomática y son diagnosticados incidentalmente en exploraciones endoscópicas o radiológicas, y cuando existen síntomas asociados suelen ser debidos a la actividad de la propia EII (diarrea, sangrado rectal, dolor abdominal, fiebre, anemia and pérdida de peso) como en nuestro caso, aunque ocasionalmente pueden dar lugar a cuadros obstructivos[5].
Endoscópicamente, la lesión está compuesta de numerosas excrecencias mucosas de aspecto velloso, libres e interconectadas y pueden llegar a tener entre 12-15 cm de tamaño, características que pueden hacerlo confundir con un adenoma velloso o un adenocarcinoma[3], si bien el adenocarcinoma sobre EII suele ser más de tipo infiltrativo, anaplásico y estenosante, que vegetante y el adenoma velloso suele aparecer a nivel rectal, mientras que son anecdóticos los casos de pseudopoliposis gigante rectal[6], [7].
La histología muestra hallazgos propios de pseudopólipos inflamatorios, que consisten en bandas de tejido epitelial fibrovascular revestido que se proyectan y se limitan a la mucosa. El epitelio de revestimiento contiene glándulas normales o hiperplásicas sin evidencia de transformación neoplásica con un grado leve a moderado de infiltración no específica asociada a la inflamación aguda y crónica que suele estar presente en la lámina propia y submucosa. Aunque en nuestro caso la primera biopsia informa sobre la presencia de displasia glandular, ésta es de dudoso valor al ser tomadas sobre mucosa con gran actividad inflamatoria, y de hecho no está presente en determinaciones posteriores. Estas lesiones no tienen potencial maligno, pero se ha descrito la presencia de displasia o adenocarcinoma oculto en la masa inflamatoria[8].
Otro de los puntos de interés de nuestro caso es la marcada elevación inicial del CEA –superior a lo apreciado habitualmente en pacientes con EII[9] - otro motivo más para plantear seriamente el diagnóstico diferencial con adenocarcinoma colónico. En estudios donde los niveles plasmáticos de CEA circulante fueron medidos en pacientes con Enfermedad inflamatoria intestinal crónica, éstos estaban elevados en el 40% de los pacientes con EII y relacionados con mayor severidad de la enfermedad, mayor extensión de la enfermedad, edades más tempranas, y evolución más corta de la enfermedad. Sin embargo, un único valor de CEA en pacientes con enfermedad intestinal inflamatoria crónica no es un indicador fiable del riesgo de cáncer. En nuestro paciente la elevación del CEA nos hizo plantear la posibilidad de resección quirúrgica, pero el descenso del CEA con el tratamiento esteroideo inicial y la ausencia de displasia o carcinoma en biopsias posteriores nos hizo demorarla hasta evaluar respuesta al tratamiento frente a la EII de acuerdo con el paciente y nuestro equipo quirúrgico. Aunque en nuestro caso al ser una EC limitada a colon izquierdo podría realizarse una resección segmentaria, el hecho de que generalmente aparezca en enfermedad extensa y crónica y sobre todo en colitis ulcerosa, conllevaría la coloproctectomía con anastomosis ileoanal como la opción terapéutica más razonable. Esto ha hecho que en algunos casos se opte por la opción farmacológica para el control de la lesión[5], [7].
Las lesiones localizadas más distales al ángulo esplénico se pueden beneficiar de tratamiento local. Las formulaciones tópicas de mesalazina han demostrado eficacia y pueden ser empleadas como terapia de primera línea. La falta de respuesta a la mesalazina local es, sin embargo posible, y una terapia de segunda línea basada en corticosteroides por vía oral o rectal puede ser una alternativa adecuada. La gravedad clínica en la segunda hospitalización fue el principal problema en el manejo de nuestro paciente, e hizo imposible el empleo de otra terapeútica que el tratamiento biológico e inmunomodulador, con magníficos resultados clínicos y endoscópicos, que además se obtuvieron precozmente.
Para finalizar queremos hacer hincapié en que en caso de usar terapia inmunomoduladora creemos imprescindible informar al paciente de los riesgos de la misma y realizar controles endoscópicos e histológicos frecuentes para descartar la presencia de displasia.