Introducción
La lactosa es un disacárido de amplia distribución en la dieta. Gracias a una disacaridasa presente en las vellosidades del intestino delgado, se hidroliza en galactosa y glucosa y así es absorbida. En ausencia de la actividad de dicha enzima o en disminución de su cuantía, la lactosa no es hidrolizada y alcanza el colon donde las bacterias colónicas la hidrolizan produciendo sustancias osmóticamente muy activas y gas, causante de la clínica de intolerancia a lactosa (IL), fundamentalmente meteorismo, diarrea y dolor abdominal.
Las tasas de no persistencia de lactasa en el adulto varían entre zonas geográficas (Ejemplo: Asia 80% al 100%, África del 70 al 95%, Estados Unidos del 15 al 80%, Europa del 15% al 70%)[1]. En las últimas décadas se ha incrementado la frecuencia de IL en zonas industrializadas como consecuencia del aumento del consumo de productos ricos en hidratos de carbono[2].
Debido a la prevalencia que presenta la IL en nuestro entorno junto a su inespecífica clínica, confundible con otros procesos digestivos, y a la reciente moda entre los medios de comunicación promocionando productos sin lactosa, existe un importante volumen de pacientes que atribuyen sus síntomas a la lactosa. Nos planteamos como objetivo analizar las características clínico-epidemiológicas y descubrir predictores sintomáticos de individuos con intolerancia a la lactosa, para ello nos ayudamos del test de aliento con hidrógeno espirado (TAHL), una herramienta diagnóstica coste-eficiente e inocua. Además analizamos la actitud terapéutica del facultativo ante el diagnóstico de IL.
Material y métodos
Se realiza un estudio descriptivo con carácter retrospectivo de una muestra de pacientes con test patológico (TAHL+) realizado en la Agencia Sanitaria Costa del Sol de Marbella (España) desde enero de 2010 hasta noviembre de 2014. Se recogieron datos epidemiológicos relacionados con el género, la edad y el año de realización del TALH y datos clínicos que motivaron la indicación del test. Con el cuadro sintomático inicial los pacientes fueron encasillados preliminarmente bajo distintas entidades: síndrome de intestino irritable (SII), dispepsia, enfermedad inflamatoria intestinal (EII) y otros. Los síntomas que motivaron la realización del test fueron: Distensión, meteorismo, dolor y diarrea.
Los TALH se realizan de forma protocolizada. Previa a la realización del test, se necesita una serie de condiciones estandarizadas:
- No haber ingerido antibióticos ni preparados para la realización de colonoscopia los 15-30 días previos.
- Realizar una dieta baja en hidratos de carbono de absorción lenta, por lo que habría que evitar pasta, arroz integral y legumbres el día anterior.
- Es necesario un periodo de ayunas de 8-12 horas.
- El día de la prueba es preciso cepillarse los dientes.
- Durante el test no se debe fumar, hacer ejercicio intenso ni dormir.
Los materiales necesarios para la realización del test son el sustrato, el aparato de aliento para medición de hidrógeno (H2) espirado (Gastrolyzer®) (Figura 1), boquillas desechables y en el caso de niños o ancianos con dificultad para la colaboración mascarillas acopladas al aparato. Como sustrato se utiliza 1 g de lactosa por cada kilogramo de peso corporal del paciente (hasta un máximo de 25 g) disueltos en 250 ml de agua vía oral. Se realizan mediciones para la recogida de aliento: 1 muestra basal (0 min) y después de tomar el sustrato cada 30 minutos durante 3 horas en niños y 4 horas en adultos.
Para la realización del test antes de ingerir el sustrato se debe obtener la muestra de aliento basal. En caso de un valor basal mayor de 10 ppm de H2 espirado se considera que el paciente no ha realizado adecuadamente la dieta previa y se anula el test.
Los valores de H2 mayores de 20 ppm se consideran patológicos y hablan a favor de malabsorción de lactosa.
Durante la realización del test se valora un score de síntomas. Si no se presentan síntomas se puntúa con 0, ante disconfort general: 1, disconfort abdominal: 2, distensión (gases): 3, dolor abdominal: 4, diarrea: 5. En caso de presentar varios síntomas estos se suman.
Se pueden producir distintas posibilidades: Malabsorción a la lactosa si se obtiene un test patológico sin síntomas asociados durante la realización del mismo, en el caso de que se asocien síntomas estaríamos ante un caso de intolerancia a la lactosa secundaria a malabsorción (Figuras 2-4).
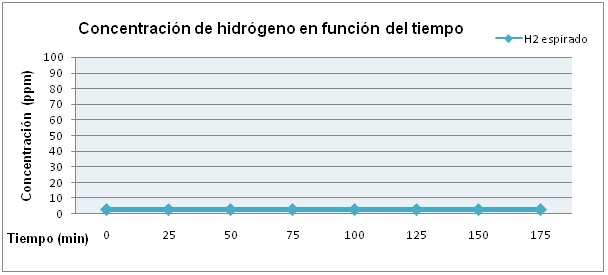
Figura 2
Gráfica que representa el test de aliento con hidrógeno (H2) y sobrecarga oral de lactosa en el caso de un paciente sin malabsorción de lactosa.
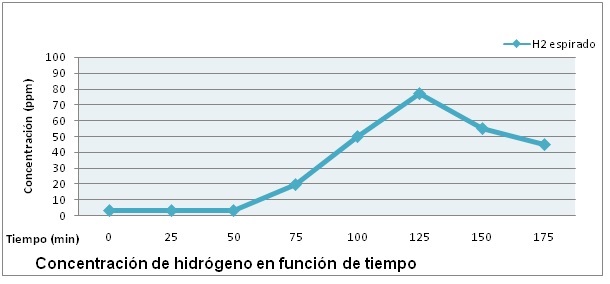
Figura 3
Se constata una elevación de H2 hasta de 75 ppm a los 125 min de haber administrado el sustrato sin clínica asociada, indica malabsorción a la lactosa.
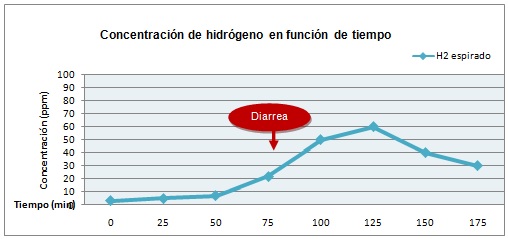
Figura 4
Se constata una elevación de H2 hasta de 60 ppm a los 125 min de haber administrado el sustrato con clínica asociada, indica intolerancia a la lactosa malabsorción a la lactosa.
Por otra parte se valoró el manejo terapéutico mediante la prescripción de tratamiento sustitutivo.
Con los datos obtenidos se realizó un análisis descriptivo con medidas de tendencia central y dispersión para las cuantitativas (media y desviación estándar) y distribución de frecuencias para las cualitativas. Tomando como variable resultado la positividad al test de intolerancia, se comparó con variables independientes cualitativas mediante el test de la Ji-Cuadrado, y con las variables cuantitativas se utilizó el test de t-Student. Finalmente, se construyó un modelo de regresión logística multivariante con dicha variable resultado, utilizando métodos por pasos hacia adelante y describiendo la Odds Ratio con su IC95%. El nivel de significación estadística se estableció en p<0,05.
Resultados
De 2038 pacientes analizados, el 30% tuvieron un TALH positivo. El 30.5% fueron mujeres y el 29.1% hombres en el análisis bivariado. En el análisis multivariante; a igualdad de edad, score total durante el TALH y año de realización, se observó que los varones presentaban una OD de 1.33 (IC: 1.03-1.71) en comparación con las mujeres. Por lo tanto, presentan un 33% de más riesgo que las mujeres en desarrollar intolerancia a la lactosa.
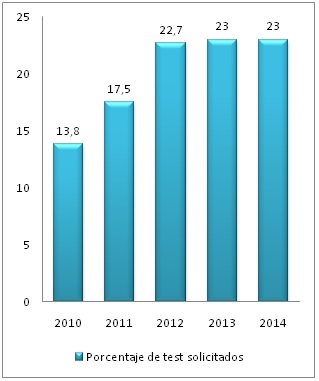
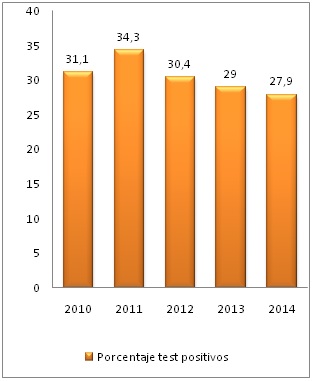
Se observa un incremento lineal en el número de TALH realizados desde 2010 a 2012, momento en el cual se estabiliza el número de solicitudes, en 2010 se solicitó el 13.8% de los TALH entre el total alcanzando el 23% en 2012 y estableciéndose esa cifra estable (Figura 5). Sin embargo, a pesar del incremento de TALH solicitados se visualiza una disminución en la incidencia de IL en nuestra muestra, siguiendo una relación descendente lineal (Figura 6).
La edad media en los TALH positivos fue de 35.28 años (Desviación estándar 19.47) y en los TALH negativos fue de 33.14 años (Desviación estándar 19.72). No se observaron diferencias significativas en la edad media en los distintos años analizados.
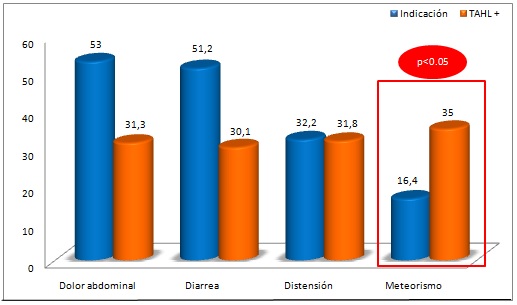
Los síntomas por los que se indica el TALH son: Dolor abdominal (53%), diarrea (51.2%), distensión abdominal (32.2%) y meteorismo (16.4%). Sin embargo los síntomas con más TALH positivos son en primer lugar meteorismo (35% p=0.03) y a continuación distensión 31.8%, dolor 31.3% y diarrea 30.1% (Figura 7).
Figura 7
Comparativa entre los síntomas por los que se indica el test y los síntomas que presentan un test positivo. Véase como meteorismo y TAHL+ se relacionan de forma estadísticamente significativa, constituyendo un síntoma predictor de test patológico.
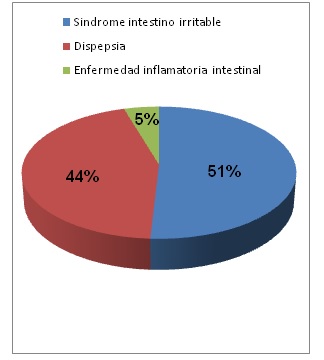
Con los síntomas, que suscitan el motivo de consulta, las pacientes se encasillan inicialmente en los siguientes cuadros clínicos: Síndrome de intestino irritable (SII) (42.8%), dispepsia (37.4%), enfermedad inflamatoria intestinal (EII) (3.9%) y otros diagnósticos inespecíficos (Figura 8).
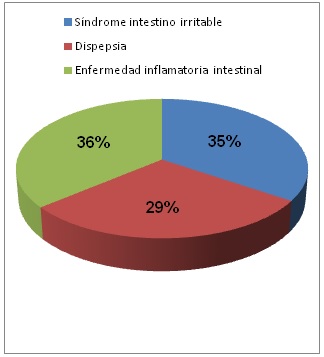
A posteriori se analizaron el número de TAHL+ existentes en los distintos cuadros clínicos. El cuadro clínico que presenta mayor número de TAHL+ es la EII (33.8%, p=0.05). El 32.3% de los pacientes con TAHL+ fueron encasillados inicialmente como SII, esto ocurrió en el 27.6% de los TAHL+ diagnosticados previamente como dispepsia (Figura 9).
Durante la realización del TALH, de los pacientes con un test patológico, el 76% presentó síntomas y el 11.9% no. De los pacientes con un test no patológico, el 24% presentó síntomas durante la realización del test.
De presentarse síntomas en los TALH positivos, destaca: diarrea 83.4% y dolor abdominal 81.7%, otros síntomas son: disconfort general 63.6%, disconfort abdominal 62.9% y distensión 30%.
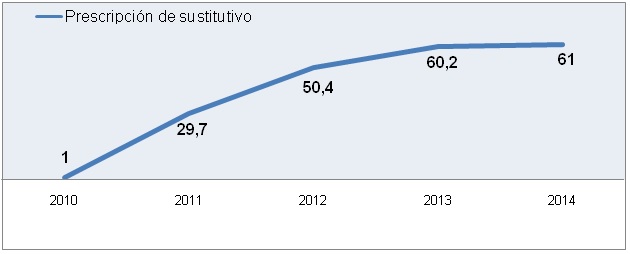
La prescripción de sustitutivo se realiza en el 36.5% de los casos con IL de nuestra muestra (211/ 578 con TALH positivo). Existe un incremento en la prescripción de tratamiento sustitutivo en 2010 se prescribió al 1% de los pacientes con IL y en 2013 al 60.2% (Figura 10).
Discusión
La actual moda entre los medios de comunicación promocionando productos sin lactosa junto al cuadro clínico inespecífico que induce la IL confundible con multitud de patologías digestivas ha hecho que sean numerosos los pacientes que diariamente deseen descartar que sus síntomas se deben a la ingesta de lactosa. Nos propusimos evaluar en nuestro ámbito datos epidemiológicos y clínicos que nos pudieran ayudar en la práctica clínica diaria.
Existen distintos métodos diagnósticos para el estudio de IL, en nuestro estudio utilizamos el TAHL. Es el método diagnóstico de elección en la actualidad, es fiable, presenta una sensibilidad y especificidad que ronda entre el 76-94% y el 77-96%[3]. No es invasivo ni excesivamente costoso y es fácilmente accesible en multitud de hospitales españoles. Como otros test tiene inconvenientes, a saber: Es un método indirecto y por lo tanto las causas secundarias de malabsorción de lactosa no pueden ser excluidas. Además pueden existir falsos positivos y falsos negativos. Los falsos positivos en el test de aliento se presentan en los pacientes con sobrecrecimiento bacteriano, mientras que los falsos negativos pueden deberse a la presencia en el colon de bacterias no productoras de H2, hecho que ocurre entre el 2-43% de los individuos (<10% en la mayoría de los estudios) y que puede suplirse si medimos en el aire espirado H2 y metano. Otra causa de falso negativo es la adaptación colónica completa a la ingestión de lactosa, donde repetidas dosis de lactosa favorecen selectivamente el crecimiento de flora bacteriana que rápidamente fermenta lactosa sin producir H2[3],[4].
En nuestra muestra, el 30% de los pacientes presentaron un TAHL patológico, se trata de una tasa moderada coincidente con los datos disponibles en la literatura sobre intolerancia a la lactosa en España, la cual se encuentra en torno al 30-40%[5]-[8].
En los pacientes con IL no encontramos diferencias estadísticamente significativas en cuanto al género en el análisis bivariado (30.5% mujeres vs 29.1% hombres). Sin embargo en un análisis multivariante, de mayor rigor estadístico, (a igualdad de edad, score sintomático y año de realización del test) se observó que los varones presentaban un 33% de más riesgo que las mujeres en presentar IL. No existen datos fisiopatológicos conocidos que lo confirmen o contradigan, por lo que consideramos que ante la incertidumbre sería interesante tenerlo en cuenta en futuros estudios y así poder confirmar si se trata de una casualidad estadística o tiene una base científica explicable.
La edad media de presentación de los pacientes con TAHL+ fue de 35 años.
En cuanto a la clínica, los síntomas típicos de intolerancia a la lactosa incluyen la presencia de dolor abdominal, diarrea, flatulencia, meteorismo, náuseas y vómitos[9], [10]. En nuestra muestra se presentan estos síntomas pero el único predictor de un TAHL positivo fue el meteorismo, es decir, una persona con sospecha de IL y meteorismo tiene un 35% de más riesgo de presentar un TAHL positivo que otra sin meteorismo (p=0.03), el resto de síntomas presentados mayoritariamente fueron: distensión abdominal, dolor y diarrea sin diferencias significativas. En algunas ocasiones puede aparecer estreñimiento por descenso de la motilidad gastrointestinal en relación con la presencia de flora productora de metano[11]. También han sido descritos síntomas extraintestinales como cefalea, letargia, depresión y vértigo en menos del 20% de los pacientes con intolerancia a carbohidratos, estos síntomas pueden ser el resultado de metabolitos tóxicos producidos por bacterias colónicas en la fermentación que intervienen en los mecanismos de señalización celular[1].
El umbral de tolerancia clínica individual dependerá de varios factores; de la actividad lactásica del individuo, de la cantidad de lactosa ingerida y de su ingesta con otros componentes alimentarios, del tiempo de tránsito intestinal, de la cantidad y del tipo de flora colónica del individuo para fermentar la lactosa[12] y factores psicológicos[13], [14] de manera que la intolerancia a la lactosa es un cuadro sintomático que puede resultar de la malabsorción de la lactosa, pero esta malabsorción no necesariamente conlleva intolerancia[10]. Esto justifica que el 12% de los pacientes de nuestra muestra con TALH positivo no presentaran clínica durante la realización del test.
Dado el cuadro clínico tan inespecífico, es importante realizar un adecuado diagnóstico diferencial con otras patologías que cursen de manera similar como es el caso de entidades funcionales[13]. De hecho, el 32% de nuestros pacientes con TAHL+ fueron calificados inicialmente con la sospecha de SII y el 28% como dispepsia. No obstante debemos saber que los pacientes con SII presentan un particular riesgo de presentar síntomas tras la ingesta de lactosa (incluso con pequeña/moderada cantidad de lactosa) o tras una dieta FODMAPs (Fermentables oligo, di, monosacáridos y polioles)[14].
Llama la atención que el 33.8% de los pacientes con EII presentaran TAHL+, se trata de un porcentaje importante aunque no resulta estadísticamente significativo. Esta relación puede ser explicada por hipolactasia secundaria, pérdida de la actividad lactásica intestinal secundaria al daño mucoso propio de la enfermedad[17]. En nuestro estudio no se tuvo en cuenta la actividad de la enfermedad inflamatoria ni la presencia de curación mucosa lo cual podría modificar dicha tasa.
Diagnosticada la intolerancia a la lactosa, existen distintas formas de manejarla. Podemos retirarla de la dieta desapareciendo así la clínica, sin embargo, a largo plazo esto puede tener efectos perjudiciales sobre la salud puesto que los alimentos ricos en lactosa también lo son en otros nutrientes como el calcio, de gran valor para el hueso. Dado que la clínica rara vez aparece con bajas dosis de lactosa, siendo bien tolerado generalmente unos 10-12 g de lactosa (250 cc leche)[18]-[20] parece que lo más razonable es disminuir la cantidad de productos lácteos según la tolerancia individual de cada paciente. Los productos lácteos con menos lactosa son los fermentados como el queso y el yogur. Es recomendable tomarlos con otros alimentos como cereales para retrasar su absorción intestinal.
En nuestro estudio, a todos los pacientes diagnosticados de intolerancia a lactosa se les recomendó disminuir la ingesta de productos lácteos hasta una dosis bien tolerada. Algunos facultativos también indicaron tratamiento sustitutivo, siendo la tasa de prescripción de tratamiento sustitutivo en intolerantes a lactosa del 36.5%.
En un futuro, próximas investigaciones podrían ir encaminadas a valorar la respuesta clínica del paciente con el tratamiento dietético y con el uso de tratamiento sustitutivo. En caso de mala respuesta podrían plantearse y evaluarse otras opciones como la adaptación colónica dando dosis repetidas de lactosa en pequeña cantidad para producir una modificación de la flora incrementando la bacterias que facilitan la digestión de lactosa, disminuyendo la producción de hidrógeno y amonio y por tanto de síntomas. Esto justificaría por qué individuos con malabsorción a lactosa habituados a su ingesta no presentan clínica. Aunque existen estudios al respecto[20], [21] son necesarios más para comprobar su eficacia.
Basado en el mismo fundamento, otra opción terapéutica es el uso regular de probióticos al menos durante 4 semanas para alterar la flora intestinal favoreciendo aquellas bacterias como Lactobacillus Casei Shirota y Bifidobacterium Breve Yakult que disminuyen la producción de hidrógeno en la digestión de lactosa no metabolizada por los intolerantes a lactosa. Estos efectos parecen persistir al menos tres meses tras la suspensión del probiótico[15]. De igual modo son necesarios más estudios.
Una alternativa que ha demostrado buenos resultados cuando todas estas medidas fallan y en los casos que se asocien SII con IL, es realizar una dieta libre de FODMAPs, esto no siempre es suficiente, se ha observado mejoría clínica cuando además se disminuye o retira la ingesta de lactosa[15].
Como limitaciones de nuestro estudio decir que se trata de un estudio retrospectivo con lo que ello conlleva. Destacar la heterogeneidad del grupo en cuanto a la edad de inclusión de los pacientes a los que se realizó TAHL, nosotros analizamos todos los test realizados sin discernir en la edad del paciente. Como es conocido, la actividad y cantidad de la lactasa es dinámica a lo largo de la vida, siendo máxima al nacer para sufrir una disminución tras el destete manteniendo niveles bajos a los 5-10 años[10] esto podría modificar los resultados, sin embargo su impacto es mínimo porque la mayoría de los test realizados pertenecen a adultos.
Tampoco se tuvo en cuenta la etnia del paciente, factor variable de la actividad lactásica intestinal condicionada genéticamente[10], [11], sin embargo, esto tiene una repercusión prácticamente nula en el estudio puesto que la práctica totalidad de test fueron realizados en pacientes caucásicos.
Nombrar que los datos incluidos en nuestro estudio son los referidos hasta octubre de 2014, no creemos que haya diferencias significativas con la inclusión de nuevos pacientes; no obstante, en un futuro se podrían ampliar los datos añadiendo las limitaciones encontradas en el análisis
A pesar de las limitaciones nombradas nuestros resultados en cuanto a la frecuencia de IL coincide con la presentada en literatura. Destacar el tamaño de la muestra con una N de 2038 pacientes.
En un futuro, además de los aspectos citados previamente, sería de interés analizar si existen factores asociados a los test patológicos como el sobrecrecimiento bacteriano y la posible relación de la IL con otro tipo de intolerancias como la intolerancia a la fructosa. También sería interesante estudiar el papel de otros test diagnósticos de malabsorción de lactosa como es el caso del test de gaxilosa.
Conclusiones
En nuestro medio la intolerancia a la lactosa presenta una prevalencia moderada y se presenta fundamentalmente en varones jóvenes.
Existe un porcentaje considerable de pacientes intolerantes a lactosa con SII y EII aunque sin significación estadística.
El meteorismo es síntoma predictor de TALH positivo. Sin embargo, la diarrea y el dolor abdominal son los síntomas más frecuentes por los que se indica el test.
La piedra angular en el tratamiento es la educación del paciente, quien debe ajustar su dieta. Además se puede utilizar tratamiento sustitutivo que en nuestro centro está infrautilizado aunque con un aumento de su prescripción en los sucesivos años. Existen otras opciones terapéuticas pero son necesarios más estudios al respecto.