CITA ESTE TRABAJO
Bejarano García A, Martínez-Cara JG, Rodríguez Téllez M. Romero Gómez M. Requisitos para la sedación en Unidades de Endoscopia Digestiva. Recomendaciones de la Sociedad Andaluza de Patología Digestiva. RAPD Online. 2019;42(1):8-17.
Revisores internos
Á. Pérez-Aisa1, E. Redondo-Cerezo2
1FEA de Aparato Digestivo. Agencia Sanitaria Costa de Marbella. Marbella. Málaga. Presidenta de la Sociedad Andaluza de Patología Digestiva (SAPD). 2Jefe de Servicio de Aparato Digestivo. Hospital Universitario Virgen de las Nieves. Granada. Coordinador del grupo de Endoscopia de la Sociedad Andaluza de Patología Digestiva (SAPD).
Revisores externos
C. Dolz-Abadía1, G. Cacho-Acosta2
1Vocalía de Calidad y Acreditación de la Sociedad Española de Endoscopia Digestiva (SEED). 2Coordinador Docente de Residentes de la Sociedad Española de Endoscopia Digestiva (SEED) y representante de la SEED en el Grupo de Trabajo de Sedación de la Comunidad de Madrid.
Introducción
El uso de técnicas de sedación en endoscopia digestiva ha ido unida al desarrollo de la misma en las últimas décadas. El objetivo último de esta sedación no es otro que el de alcanzar el éxito de la técnica, garantizando su seguridad. Éxito que se consigue mejorando la tolerancia, la recuperación del paciente, y evitando el recuerdo incómodo del procedimiento. No menos importante, la adecuada sedación durante la endoscopia proporciona al equipo de endoscopia un entorno de trabajo en el que realizar las exploraciones con mayor comodidad y seguridad.
La evidencia aportada por los numerosos trabajos publicados y la enorme experiencia acumulada en sedación guiada por endoscopistas y por el personal de enfermería endoscópica durante las últimas décadas revelan que la utilización de fármacos sedantes y su monitorización por personal sanitario entrenado en unidades de endoscopia es una práctica segura, eficaz y eficiente[1]-[8]. Este aval científico, su demanda cada vez mayor por parte de profesionales y pacientes, junto a la necesidad creciente de un uso racional de los recursos, han hecho que la sedación se esté incorporando con fuerza a la actividad endoscópica, y convertida ya en una práctica habitual de la mayoría de las unidades de endoscopia de nuestro país. En esta misma línea, las principales sociedades de endoscopia digestiva han publicado artículos de posicionamiento y guías de sedación en endoscopia, respaldando esta actividad[9],[10],[11].
En la actualidad, con la evidencia disponible y los recursos a nuestro alcance, parece recomendable la realización de procedimientos endoscópicos con una sedación apropiada, que debe, por tanto, ofrecerse siempre al paciente, haciéndole conocedor de sus beneficios, riesgos, y ofreciéndole las alternativas disponibles.
Un punto primordial a la hora de incorporar esta práctica es el de la formación. Los endoscopistas encargados de la sedación (así como el personal de enfermería a su cargo) deben tener conocimientos teóricos y prácticos sobre los fármacos sedantes, su farmacología y forma de administración, indicaciones y contraindicaciones de la sedación, niveles de sedación, y reciclaje en soporte vital básico y avanzado. Con este propósito formativo, la Sociedad Española de Endoscopia Digestiva (SEED) viene realizando cursos de capacitación en sedación en endoscopia desde el año 2013, habiéndose impartido hasta la fecha más de 50 cursos en el territorio nacional, y regulando la acreditación de aquellas unidades de endoscopia en las que se garantiza el cumplimiento de las condiciones necesarias para que esta sedación se realice con los mínimos riesgos. Además, la SEED, ha incluido en el presente año 2018 la formación en sedación entre sus recomendaciones para el programa de formación de Médicos Internos Residentes en Aparato Digestivo, como parte imprescindible del aprendizaje en técnicas endoscópicas. Esta inclusión, tan necesaria y esperada, de competencias en sedación en el nuevo programa de la especialidad, actualmente en revisión, podría ser una realidad en el próximo año.
Las unidades de endoscopia donde se realice sedación deben cumplir unos requisitos mínimos necesarios para esta práctica, que quedarán detallados en el presente artículo.
Con este documento, que se suma a la tendencia manifestada por otras sociedades científicas de nuestro entorno[12], la Sociedad Andaluza de Patología Digestiva (SAPD) pretende establecer, en base a la evidencia disponible, las condiciones mínimas imprescindibles para la sedación en endoscopia y servir de guía para aquellas unidades que se incorporen a esta práctica.
Medios materiales necesario para la sedación
En este apartado quedan recogidos los requisitos necesarios de la unidad de endoscopia y del centro, en cuanto a medios materiales, para llevar a cabo la sedación en endoscopia:
1) Unidad de endoscopias:
- Carro de parada, equipado con material para reanimación cardiopulmonar y manejo de vía aérea. Debe estar ubicado en un lugar predeterminado de la unidad, donde sea accesible y fácilmente desplazable a las distintas salas de trabajo. Se revisará periódicamente.
- Desfibrilador (DESA). Debe ser comprobado periódicamente.
- Monitor de registro electrocardiográfico.
2) Sala de endoscopia:
- Tamaño suficiente que permita la movilidad de al menos 4 personas, y alojar el respirador y carro de parada.
- Espacio suficiente en la cabecera del paciente para permitir maniobras de control de vía aérea.
- Toma de oxígeno. Recomendables dos conexiones, una para suplementar oxígeno al paciente y otra para el ambú.
- Toma de vacío. Recomendables dos conexiones, una para el endoscopio y otra para aspirar secreciones.
- Camilla móvil, reclinable, con barandas laterales, y de tamaño suficiente para realizar procedimientos en pacientes con obesidad mórbida.
- Fármacos usados para la sedación y sus antagonistas.
- Monitor de tensión arterial (TA), saturación arterial de oxígeno (SaO2) y frecuencia cardiaca (FC).
- Capnógrafo (opcional).
- Material para manejo de vía aérea (sonda de aspiración de secreciones, ambú, mascarillas faciales, mascarillas laríngeas). Material para canalizar acceso venoso.
- Fármacos y fluidoterapia para mantenimiento del estado hemodinámico y resucitación.
- Bombas de infusión (opcional).
3) Área de recuperación post-sedación:
- Proximidad al área de endoscopia.
- Puestos de recuperación en sillón reclinable, cama o camilla (de las mismas características que las de las salas de endoscopia). Debe haber al menos 1 puesto por cada sala de endoscopia.
- Monitor de TA, FC y SaO2 por cada puesto.
- Toma de O2 y vacío.
- Medicación analgésica, antiemética y fluidoterapia.
Medios humanos necesarios para la sedación
En la Tabla 1 se resumen los medios humanos y materiales requeridos para la sedación en unidades de endoscopia.
Tabla 1
Requisitos materiales y medios humanos para la sedación en unidades de endoscopia.
El equipo de sedación endoscópica estará formado por profesionales (médicos y enfermeros) que dispongan de conocimientos teóricos y prácticos en sedación. Al menos uno de los profesionales de la sala debe tener formación en soporte vital avanzado (SVA): manejo de la vía aérea, resucitación cardiopulmonar y uso de desfibrilador.
En procedimientos rutinarios (gastroscopia, colonoscopia y ecoendoscopia diagnóstica) y pacientes de bajo y moderado riesgo (ASA I-III), la sedación puede ser administrada y controlada por cualquiera de los dos profesionales que habitualmente intervienen en la endoscopia, y bajo responsabilidad última del facultativo[9],[13]-[14].
En procedimientos endoscópicos prolongados o avanzados (CPRE, ecoendoscopia terapéutica o con punción diagnóstica, disección submucosa, etc) y/o siempre que se realice una sedación profunda, se recomienda contar con la presencia en la unidad de un anestesista[9],[10],[11], o en su defecto de un segundo profesional encargado en exclusiva de la sedación[9],[10].
Sugerimos considerar la presencia de un anestesista para vigilar la sedación de pacientes con riesgo elevado (>ASA III), aquellos en los que se prevean dificultades en una eventual intubación, un elevado riesgo de obstrucción de la vía aérea o cuando exista una intolerancia conocida a fármacos sedantes[9],[10],[11].
En todos los casos, si el centro sanitario dispone de un número de anestesistas adecuados para cubrir toda la actividad de sedación fuera de quirófano, y aunque hasta la fecha no existen estudios que demuestren ventajas en cuanto a calidad, seguridad o eficiencia, la presencia de un profesional con experiencia en resucitación cardiopulmonar y manejo de vía aérea puede suponer un aval de tranquilidad para los profesionales de la unidad de endoscopia.
Por último, la sala de recuperación debe contar con personal sanitario encargado de la observación del paciente hasta el alta.
Preparación previa a la sedación
Historia clínica y Registro de sedación
Una parte muy importante de la seguridad de la técnica se basa en la recogida de todos aquellos factores de riesgo[4]-[6] que nos pongan en alerta ante una sedación de riesgo o una intubación difícil (apnea del sueño, historia de ronquidos, insuficiencia respiratoria grave, cardiopatía grave, obesidad mórbida, polimedicación e historia de abuso a drogas, alcohol o fármacos sedantes, antecedentes de sedación difícil, intolerancia conocida a fármacos sedantes). Así, cuando vayamos a realizar una sedación en endoscopia, es de vital importancia la incorporación a la historia del paciente de una hoja de registro donde queden recogidos la edad, la talla, el peso, antecedentes de hábitos tóxicos, alergias a fármacos y alimentos, consumo de fármacos, antecedentes de patologías graves, entre otros. Esta valoración nos permitirá clasificar al paciente según su estado físico en una de las diferentes categorías de la ASA, estimando su riesgo anestésico (Tabla 2).
Tabla 2
Clasificación del estado físico según la American Society of Anesthesiologist (ASA).
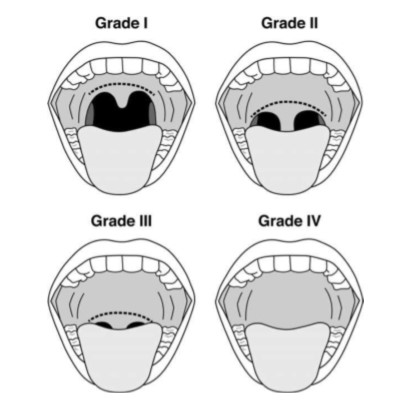
De igual importancia es la realización de una exploración física, haciendo hincapié en la valoración del cuello (alteraciones cervicales) y área orofaríngea para prever posibles dificultades ante una eventual intubación. Para esto nos será de utilidad usar la clasificación de Mallampati (Figura 1). La clase en esta clasificación se establecerá en función de las estructuras visualizadas con la máxima apertura bucal y la lengua protruida. Debe realizarse con el paciente sentado. El manejo de la vía aérea también puede ser difícil en pacientes obesos.
Figura 1
Clasificación de Mallampati Clase I: visualización del paladar blando, apertura de la faringe, pilares anteriores y posteriores. Clase II: visualización del paladar blando, apertura de la faringe y úvula. Clase III: visualización del paladar blando y base de la úvula. Clase IV: el paladar blando no es totalmente visible. Imagen tomada de "Multisociety curriculum for gastrointestinal endoscopy"[29].
Esta valoración previa del paciente y del procedimiento a realizar serán fundamentales para realizar un adecuado plan de sedación, en el que quedará planificado, en función de las características del paciente y del tipo procedimiento, cuál es el nivel de sedación deseado y qué fármacos vamos a usar.
En la hoja de recogida de datos (Anexo 1: Registro de sedación) deben también quedar anotados los fármacos usados durante el procedimiento, dosis de inicio y dosis total, control de constantes vitales y efectos adversos e incidencias surgidas durante el procedimiento. También es de interés anotar el tipo de procedimiento realizado.
Preparación del paciente
- Pruebas complementarias previa a la sedación. No son necesarias de forma rutinaria. En pacientes con riesgo anestésico elevado, la evaluación clínica individualizada determinará si son precisas pruebas previas a la sedación y cuáles[15]-[17].
- Informar y solicitar el consentimiento para la sedación. A todos los pacientes se les debe informar de la actuación que se va a realizar, de sus beneficios y riesgos potenciales y pedir su consentimiento, informándole asimismo de las alternativas disponibles. Siempre debe quedar claro qué profesional va a dirigir la sedación. Este documento quedará en la historia del paciente. La obtención de este consentimiento es responsabilidad del médico que va a realizar la exploración. Recomendamos disponer de un consentimiento para la sedación independiente al consentimiento informado del procedimiento endoscópico. (Anexo 2: Consentimiento Informado de sedación en endoscopia).
- Aportación de 02 en gafas nasales[13],[18], a 2-4 litros por minutos, desde 5 minutos previos a la administración de fármacos sedantes. Recomendamos iniciar la oxigenoterapia una vez realizada la anamnesis, previo a canulación de acceso venoso, con el fin de no demorar la exploración y optimizar en lo posible la actividad endoscópica.
- Confirmar ayunas. No existen datos claros en la literatura que sustenten una determinada duración del ayuno con el riesgo de broncoaspiración, por lo que no existe una recomendación estándar en este punto. Las pautas de la ASA, recomendadas en algunas guías[11],[19], establecen un ayuno mínimo de 2 horas tras la ingesta de líquidos claros, y de 6 horas tras una comida sólida ligera. En procedimientos de endoscopia digestiva alta aconsejamos valorar un ayuno superior a éste, de 4 horas tras la ingesta de líquidos claros y 8 horas de sólido, que afiance un mejor vaciamiento gástrico. En aquellos pacientes o circunstancias donde el vaciamiento gástrico se supone lento y en situaciones de urgencia, en los que el riesgo de broncoaspiración es mayor, debe valorarse realizar la exploración bajo sedación ligera, proteger la vía aérea o retrasar la exploración cuando sea posible.
- Verificar que el paciente ambulatorio viene acompañado por un adulto.
- Canalizar un acceso venoso de buen calibre.
Control durante la sedación
Se vigilarán los signos vitales (SaO2, FC y TA), función ventilatoria y del nivel de alerta/sedación. Para esto último nos pueden ser útiles algunas escalas, como la de Ramsay (Tabla 3).
Tabla 3
Escala de Ramsay.
En pacientes con patología cardiovascular grave, y siempre que se realice sedación profunda, también se debe incluir como parte de esta monitorización el registro electrocardiográfico. La capnografía, aunque es capaz de detectar una depresión respiratoria antes de que podamos objetivar hipoxemia, no ha demostrado que mejore la seguridad del paciente en procedimientos con sedación moderada, por lo que su uso hoy en día se considera opcional en este contexto[13],[18]. En procedimientos con sedación profunda, aunque aún no existe evidencia sólida, recomendamos su uso, en base a algunos estudios que evidencian disminución del riesgo de hipoxemia transitoria[20],[9]. La monitorización del nivel de alerta y de los signos vitales debe realizarse periódicamente, con una frecuencia que va a depender del paciente y del tipo de procedimiento a realizar. En líneas generales, debe realizarse al inicio y al final del procedimiento, y cada 5 minutos durante el mismo[21],[22],[9]-[12].
Principales fármacos usados en la sedación endoscópica
El profesional encargado de la sedación debe conocer los fármacos sedantes y analgésicos habitualmente empleados en procedimientos endoscópicos, así como sus antídotos, en el caso de que los tengan[18]. Los medicamentos tradicionalmente usados para la sedación en endoscopia han sido los benzodiacepinas, principalmente el midazolam, en combinación con opiáceos como la meperidina o el fentanilo, y tradicionalmente recomendados para la sedación mínima y moderada por la American Society for Gastrointestinal Endoscopy (ASGE)[11]. No obstante, en los últimos años estamos asistiendo a un desplazamiento de todos estos fármacos por el Propofol, situado como primera opción para la European Society of Gastrointestinal Endoscopy (ESGE)[9], ya que su rapidez de acción y su corta vida media le proporcionan características idóneas para la sedación en endoscopia, con un perfil de seguridad comparable e incluso superior al de fármacos tradicionales[16],[23]-[28]. Tal es así que, la última guía de la ASGE también lo recomienda cuando se prevea que este régimen va a suponer una mejora en cuanto a seguridad, eficiencia y éxito del procedimiento[11].
A continuación, realizaremos un breve repaso de los principales fármacos usados en la sedación y analgesia endoscópica (Tabla 4):
Tabla 4
Principales fármacos usados en sedación endoscópica.
- Propofol. Fármaco hipnótico sedante con un importante efecto amnésico. Aunque se desconoce con certeza su mecanismo de acción, se sabe que su efecto hipnótico es el resultado de la potenciación del ácido γ-aminobutírico a través del receptor GABA A[29]. Su efecto es dependiente de la dosis. Tiene un rápido metabolismo hepático, y sus metabolitos se excretan vía renal. Su efecto se inicia a los 30-60 segundos de administración y su duración es de 4 a 8 minutos[29],[30]. Los parámetros farmacocinéticos del propofol varían según las condiciones individuales del paciente, como son la edad, el peso, el sexo y deben tenerse en cuenta a la hora de elegir la dosis. La enfermedad renal y hepática no alteran su farmacocinética, aunque en pacientes con enfermedad cardiaca avanzada se requiere una disminución de la dosis, por el efecto depresor sobre el sistema cardiocirculatorio[31].
Sus efectos secundarios principales[30]-[32] son la depresión respiratoria, la hipotensión, el dolor en el trayecto de la infusión, disminución del reflejo de la tos y nauseoso, y menos frecuentes rash, prurito y desinhibición psicomotriz. También descritas, muy raras, se producen extrasístoles, broncoespasmo, laringoespasmo, pancreatitis, hepatitis, mioclonías.
Se comercializa como una solución oleosa que contiene glicerol, aceite de soja, lecitina de huevo, alcohol bencílico, y, en ocasiones, metabisulfito. La concentración habitual es al 1%. Dada la naturaleza lipídica de la solución, existe un importante riesgo de contaminación bacteriana durante su uso[32], por lo que su manejo se debe realizar en condiciones de asepsia. Una vez abierto el vial, se debe usar en las primeras seis horas. El contenido de una ampolla y el de una jeringa es de uso único para un paciente. También se debe usar todo el material de infusión de forma individual y desecharlo con cada paciente.
La dosis recomendada para la sedación endoscópica es iniciar con un bolo 0,5-1 mg/Kg, seguido de bolos repetidos de 10-30 mg cada 30-60 segundos hasta conseguir la sedación deseada. En procedimientos prolongados se aconseja su administración en perfusión continua, a dosis de 2-8 mg/Kg/h[33].
A pesar de estas recomendaciones generales, las dosis siempre deben ser individualizadas, ajustándolas en función de cada paciente y de la respuesta. Así, su administración debe ser progresiva, valorando en todo momento la respuesta del paciente hasta conseguir el nivel de sedación adecuado (Tabla 5). No debemos olvidar que el proceso de sedación es un continuo y pequeñas dosis de fármaco pueden conseguir un nivel de sedación mayor de lo esperado o deseado. El tipo de paciente y la dificultad y duración del procedimiento endoscópico serán determinantes a la hora de elegir la dosis adecuada. En líneas generales, en ancianos, pacientes con comorbilidad importante y en pacientes con hipotensión (frecuente en casos de hemorragia digestiva) se debe emplear dosis menores.
Tabla 5
Niveles de sedación y anestesia.
No existe un antagonista farmacológico para revertir su efecto [29]-[30], aunque la hipotensión y la depresión respiratoria típicamente responden rápidamente a una reducción o interrupción de la dosis de la infusión de drogas. A pesar de este potencial riesgo, además de su estrecho margen terapéutico, existen múltiples publicaciones que confirman una disminución de complicaciones con respecto a la sedación tradicional con benzodiacepinas y mórficos, y revelan los ya conocidos beneficios de una sedación más corta y una mejor recuperación. Así, sus características farmacocinéticas y su perfil de seguridad lo convierten en el fármaco idóneo para la sedación en endoscopia, incluso para procedimientos largos y complejos como la CPRE o la ecoendoscopia[1],[24],[28],[34]-[37].
La sedación con propofol se realiza en monoterapia o en combinación con una benzodiacepina, lo que se conoce comúnmente como "sedación balanceada". Esta administración conjunta de ambos fármacos (1-2 mg midazolam previo a propofol) hace disminuir los requerimientos de propofol[35] aunque la aparición de efectos adversos suele ser mayor y la recuperación del paciente estará condicionada por el fármaco de vida media más larga. Recientemente, un estudio prospectivo ha subrayado la seguridad del propofol en monoterapia en comparación con otros regímenes combinados[4].
Precauciones y contraindicaciones: propofol aparece contraindicado en individuos con alergia a la soja, a los frutos secos (especialmente cacahuete, por existir formulaciones con este componente), y huevo, y aunque la última evidencia disponible no ha encontrado reacciones adversas en pacientes con alergia al huevo[38], hasta que tengamos una evidencia más sólida, parece apropiado valorar una alternativa en pacientes con esta circunstancia. Tampoco se debe emplear propofol en pacientes con reacciones adversas en administraciones previas. Y se desaconseja su uso en cardiópatas con fracción de eyección muy disminuida[5]-[6].
El riesgo anestésico elevado, la edad avanzada, el índice de masa corporal (IMC), la duración de la exploración, el riesgo de obstrucción de la vía aérea y la dosis de propofol utilizada son factores de riesgo asociados a la aparición de eventos adversos durante la sedación[5]-[6], por lo que se deben tener en cuenta durante su uso.
- Midazolam[30],[31],[39]. Benzodiacepina más usada en la sedación endoscópica y con la que tradicionalmente se ha trabajado en la mayoría de las unidades de endoscopia. Tiene un inicio de acción rápido (2-3 minutos) y vida media de 1 a 3 horas. Su efecto amnésico es variable. Las dosis usuales oscilan entre 0,03-0,07 mg/Kg. Se recomienda usar con bolo inicial de 1-3 mg e ir repitiendo bolos cada 3-4 minutos según sea necesario. En pacientes ancianos o con patología cardiorrespiratoria se debe usar una dosis inferior. Sus efectos secundarios principales son la depresión respiratoria y la hipotensión. Tiene un antagonista, el flumazenil, de acción rápida (1 minuto) y efecto de acción de aproximadamente 1 hora. Esta menor vida media que la benzodiacepina hace que pueda producirse un efecto de resedación varias horas tras concluir la exploración que hay que tener en consideración a la hora de usar estos fármacos. Se recomienda usar en dosis inicial de 0,2 mg, pudiéndose repetir la dosis, hasta una dosis máxima de 2 mg.
- Fentanilo. Opiáceo de gran potencia analgésica y corta duración de acción. Su efecto comienza a los 30 segundos, y tiene una vida media de 30 a 120 minutos. Sus efectos secundarios principales son la depresión respiratoria, hipotensión, náuseas, vómitos y bradicardia. Se recomienda usar una dosis inicial de 50 microgramos, con un máximo de 150 microgramos con bolos de 25-50 microgramos. La naloxona es su antagonista específico, con un rápido inicio de acción[30],[31],[39]. Las dosis recomendadas son de 0,4-2 mg. De elección, frente a la meperidina. Se usa habitualmente en combinación con benzodiacepinas.
- Meperidina. Opiáceo de baja potencia analgésica y larga vida media. La dosis recomendada es de 50 a 100 mg, y debe emplearse con precaución en pacientes con insuficiencia hepática y renal. Tiene un efecto nauseoso mayor que fentanilo, y la naloxona es también su antagonista. Se usa, al igual que otros opiáceos, junto con benzodiacepinas, para combinar el efecto analgésico y el sedante proporcionado por estas últimas.
Vigilancia postsedación
Una vez concluida la sedación, es recomendable realizar la vigilancia del paciente en una estancia habilitada para ello, situada preferiblemente en la propia unidad de endoscopia o próxima a ella. Esta sala debe contar con puestos de recuperación para los pacientes, equipados con monitor de constantes, toma de O2 y vacío, profesionales encargados de la vigilancia postsedación y del material necesario para una eventual necesidad de reanimación cardiopulmonar, tal como quedó expuesto anteriormente. El paciente puede ser dado de alta una vez recupere su situación basal. Para valorar esta recuperación es de utilidad usar alguna escala. La más extendida es la de Aldrete modificada[40] (Tabla 6), procediéndose al alta si el paciente tiene 9 o más puntos.
Tabla 6
Escala de Aldrete modificada.
Dado que estas escalas al alta no evalúan la actividad psicomotriz, es importante entregar al paciente por escrito las recomendaciones de no conducir ni realizar otro tipo de actividades que requieran concentración en las siguientes 6-8 horas tras la sedación en caso de usar propofol y en las siguientes 24 horas si se han usado benzodiacepinas. Por el mismo motivo debemos verificar que el paciente ambulatorio está acompañado al alta.
En centros que no cuenten con esta unidad de recuperación, la vigilancia del paciente hasta el alta se hará en la misma sala de endoscopia. Esta circunstancia tiene el inconveniente, no despreciable, de demorar la actividad, reduciendo el número de pruebas que pueden realizarse en una jornada.
Complicaciones de la sedación en endoscopia y su manejo
Las complicaciones relacionadas con la sedación son frecuentes, siendo las principales la hipoxemia (SaO2 <90%) y la hipotensión (Presión arterial sistólica <90 mmHg)[41]. Las complicaciones mayores son muy infrecuentes (0,01%), mientras que las complicaciones menores pueden situarse en torno al 5-15%, cuando se consideran procedimientos complejos y prolongados realizados bajo sedación profunda[1]-[7],[41]. Si se han administrados benzodiacepinas y/o opiáceos, deben usarse sus antídotos para revertir el efecto de estos.
Todos los registros confirman que la complicación más frecuente durante la sedación es la hipoxemia, y que en la inmensa mayoría de los casos se revierte con maniobras sencillas y no invasivas, siendo la necesidad de intubación excepcional en las series publicadas[1],[4],[5]. Cuando estemos ante una desaturación (SaO2 < 90%) se debe interrumpir la administración de fármacos sedantes, incrementar el flujo de oxígeno suministrado, aspirar secreciones y realizar una sencilla maniobra de tracción mandibular. Si la desaturación es persistente se debe recurrir a colocación de tubo de Guedel y ventilación con bolsa auto hinchable (ambú). En los casos en los que con esto no sea suficiente, puede ser necesario el uso de mascarilla laríngea o intubación endotraqueal.
La segunda complicación común es la hipotensión, que se produce por disminución de las resistencias vasculares periféricas inducida por el fármaco. Parece ser más frecuente de lo documentado, dado que no siempre se registra la tensión arterial durante el procedimiento. En la inmensa mayoría de casos no presenta repercusión clínica y no precisa fluidoterapia ni otras medidas para su recuperación. Suele revertir espontáneamente en pocos minutos tras finalizar la sedación. En casos persistentes o graves se colocará al paciente en posición de Trendelemburg, se administrará fluidoterapia con expansores, generalmente cristaloides, siendo excepcional la necesidad de drogas vasoactivas.
Entre las complicaciones también se han documentado episodios de arritmias, la mayoría no relevantes. La más frecuente es la bradicardia (FC <50 lpm), que trataremos con Atropina (0,5 mg iv, hasta un máximo de 2-3 mg iv). También es frecuente la taquicardia sinusal, secundaria la mayor parte de las veces al procedimiento endoscópico (ansiedad, dolor, deshidratación tras preparación colonoscópica, uso de drogas anticolinérgicas) y suele revertir espontáneamente tras iniciar la sedación. Arritmias más graves son extremadamente infrecuentes, no obstante hay que estar alerta, principalmente en pacientes cardiópatas, en los que se recomienda registro electrocardiográfico durante la exploración. Complicaciones neurológicas relevantes como convulsiones son excepcionales.
En casos de hemorragia digestiva y otras circunstancias en las que se prevea vaciamiento gástrico incompleto, hay que tener presente la posibilidad de broncoaspiración, y valorar, entre las opciones, la necesidad de intubación previa al procedimiento.
Sedación endoscópica durante el embarazo y la lactancia
Aunque los principales fármacos usados durante la sedación en endoscopia no presentan teratogenicidad demostrada (Tabla 7), la seguridad de la sedación endoscópica durante el embarazo no está adecuadamente establecida, debido a que la eventual hipoxemia e hipotensión materna podría suponer un riesgo para el feto. Parece imprescindible, entonces, valorar detenidamente los riesgos y beneficios del procedimiento y, siempre que sea posible, postponerlo hasta finalizar la gestación, o demorarlo hasta el segundo trimestre. Cuando la indicación sea consistente y, por tanto, ineludible la endoscopia, se usará la dosis mínima eficaz, reduciendo al máximo el tiempo del procedimiento. En caso de desprendimiento placentario, rotura de membranas, y eclampsia la endoscopia está contraindicada[42].
Tabla 7
Categorías FDA para los principales fármacos usados en sedación endoscópica.
Durante el periodo de lactancia podemos usar propofol con garantías, y no se recomienda suspender o retrasar la toma, ya que las concentraciones del fármaco en la leche materna son muy bajas[43]. La excreción de midazolam en leche materna también es muy pequeña[43], no obstante, algunas publicaciones y guías recomiendan retrasar la toma 4 horas de la dosis cuando se use midazolam[10]. Si se usan opiáceos, recomendamos usar fentanilo, también considerado seguro durante la lactancia, por su insignificante concentración en leche materna, mientras que algunos estudios sugieren que la meperidina puede transferirse al lactante[44]. La seguridad de naloxona y flumazenil no está totalmente garantizada en este escenario, por lo que, salvo que sean estrictamente necesarios, no recomendamos su uso.
Resumen de recomendaciones
1) Recomendamos la evaluación sistemática de la técnica a realizar y del paciente previo al procedimiento: situación basal, comorbilidad, consumo de tóxicos y fármacos, alergias, clase según clasificación de Mallampati, y cualquier otra circunstancia individual que nos permita evaluar el riesgo de la sedación y ponernos en alerta ante una eventual intubación difícil.
2) Recomendamos que las unidades de endoscopia donde se realice sedación cumplan con unos requisitos mínimos como son el disponer de carro de parada, desfibrilador, registro electrocardiográfico, salas de trabajo de tamaño adecuado para realizar una reanimación cardiopulmonar, tomas de oxígeno y vacío, monitor multiparamétrico (SaO2, FC, TA), así como la existencia de una sala de recuperación postsedación.
3) Recomendamos la formación continuada en sedación y soporte vital para todo el equipo de endoscopia que participe en la sedación.
4) Recomendamos disponer de consentimiento informado para la sedación, donde quede constancia de sus beneficios, riesgos, alternativas disponibles y quién va a dirigir la sedación.
5) Recomendamos la presencia de un facultativo encargado en exclusiva de la administración de la sedación y vigilancia del paciente en procedimientos prolongados o de endoscopia avanzada.
6) Recomendamos la participación de un anestesista en la sedación de pacientes de riesgo elevado (>ASA III), cuando se prevean complicaciones en una posible intubación e intolerancia a fármacos sedantes.
7) Recomendamos la oxigenoterapia continua y la vigilancia de constantes vitales y del nivel de sedación/alerta durante todo el procedimiento.
8) Recomendamos el uso de propofol en monoterapia, salvo circunstancias particulares.
9) Recomendamos la administración de propofol con sistemas de infusión continua, principalmente en procedimientos de larga duración.
10) Recomendamos el uso de propofol para la sedación durante el embarazo, a la dosis mínima eficaz. La endoscopia debe realizarse únicamente cuando esté estrictamente indicada.
11) Recomendamos sedación con propofol durante la lactancia, sin necesidad de retrasar la toma, pudiéndose emplear también con seguridad fentanilo.

 Descargar número completo
Descargar número completo Download full issue
Download full issue