CP-165. MANEJO DE LA HEMORRAGIA POR VARICES GÁSTRICAS EN HIPERTENSIÓN PORTAL SEGMENTARIO. A PROPÓSITO DE DOS CASOS.
Guerra Veloz, MF. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Maldonado Pérez, B. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Caunedo ÁLvarez, Á. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Introducción
En pacientes no cirróticos la principal causa de hipertensión portal segmentaria o izquierda en el 60% es causada por oclusión esplénica posterior a enfermedades pancreáticas. Aunque la hemorragia por varices gástricas (25%) es menos frecuente en la práctica clínica, su mortalidad es mayor al compararla con las varices esofágicas.
Caso clínico
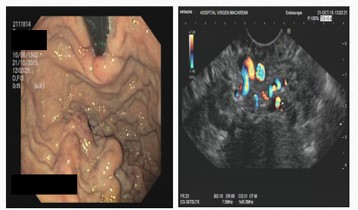
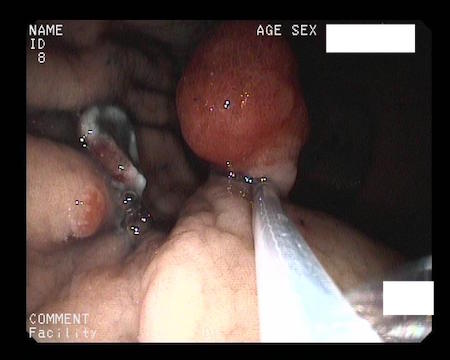
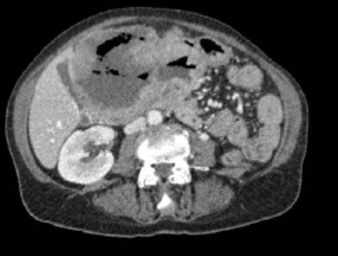
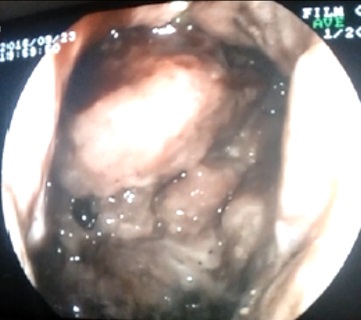
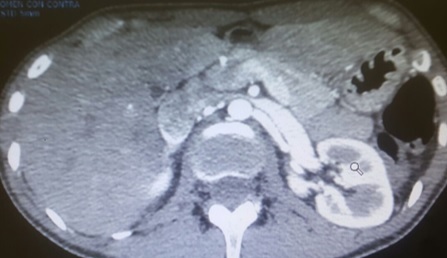
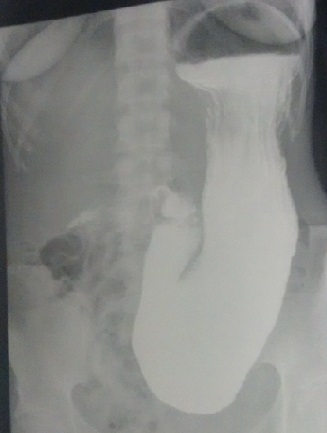
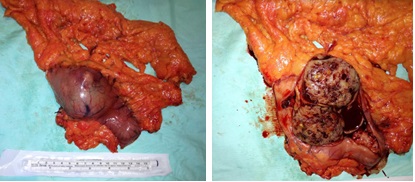
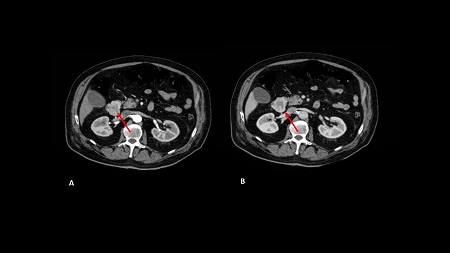
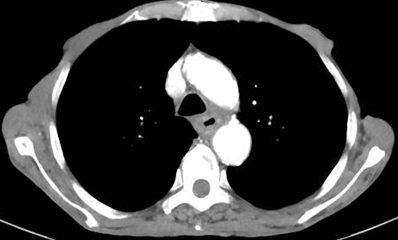
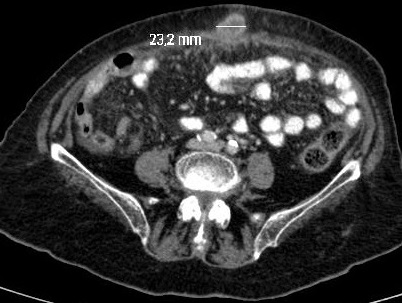
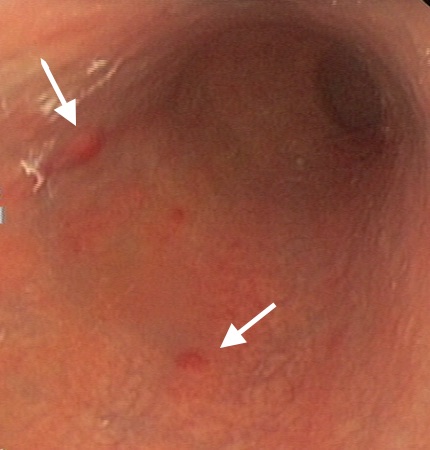
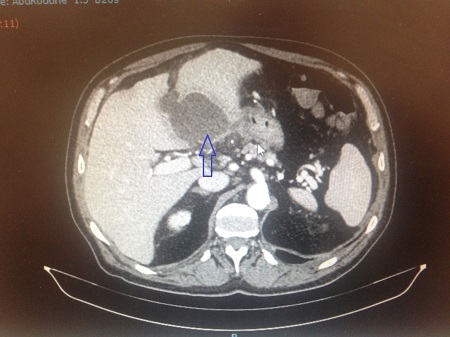
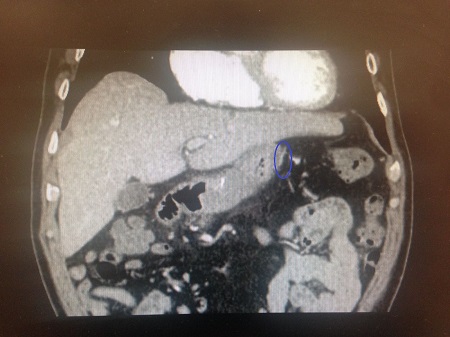
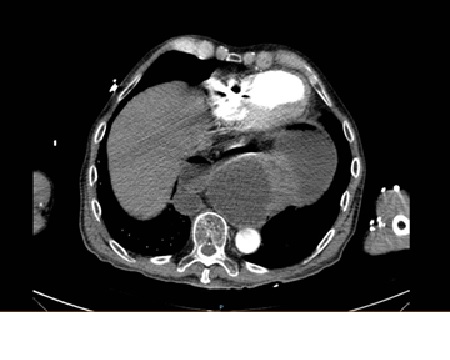
Caso 1: paciente varón de 72 años, con antecedentes de TEP y HDA por varices gástricas tratadas con cianocrilato e inyección de coils, en paciente no cirrótico. Ingresa a Urgencias por nuevo episodio de hematemesis con estabilidad hemodinámica objetivándose en gastroscopia de urgencias fundus con restos hemáticos digeridos y nódulos varicosos con signos de tratamientos previos (coils); en la ecoendoscopia se apreció varices trombosadas (Figura 1). En la Angio TC de abdomen se identificó trombosis parcial de la vena esplénica, con circulación colateral. Al ceder la HDA se inició, anticoagulación con HBPM y propranolol. Diez días tras el alta, reingresa por hematemesis franca, con anemización y necesidad de transfusión de hemoderivados, sin poder realizarse tratamiento endoscópico. Se realizó esplenectomía abierta de forma urgente. Tres meses después del alta, en ecoendoscopia las varices gástricas estuvieron trombosadas, y en el TC no se apreciaba circulación colateral.
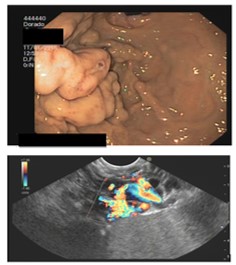
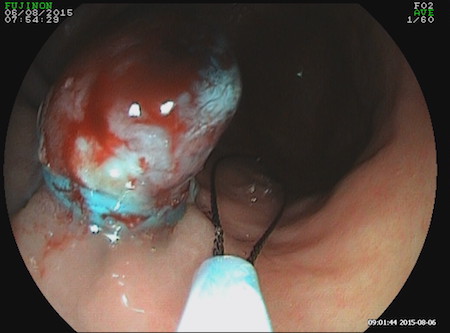
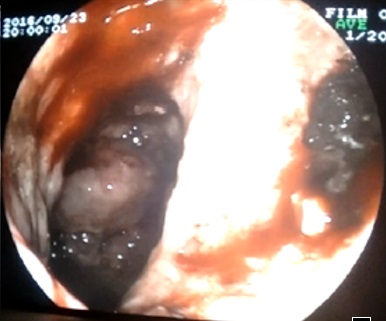
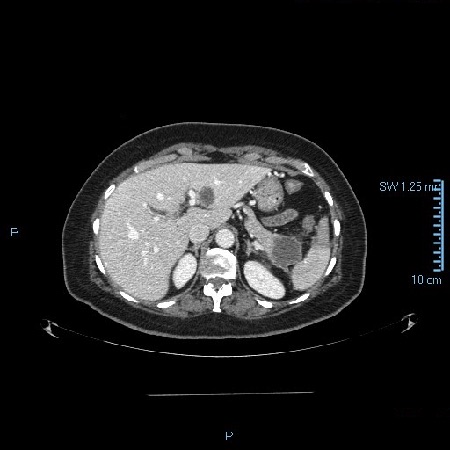
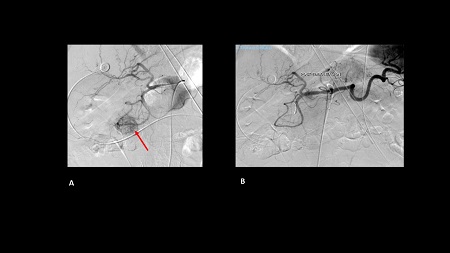
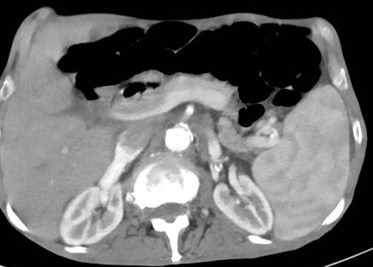
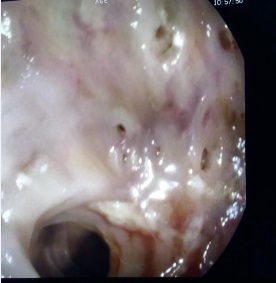
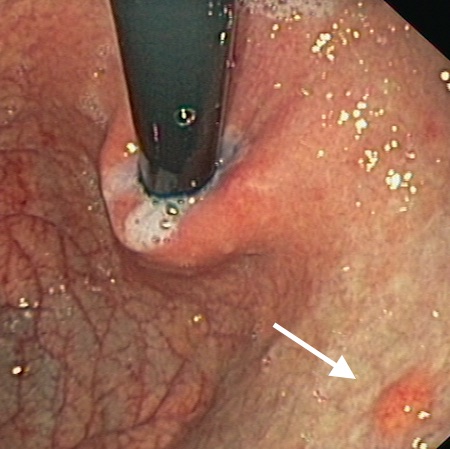
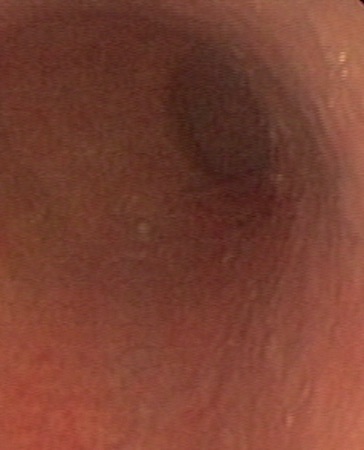
Caso 2: paciente varón de 74 años con antecedentes de Carcinoma de Laringe, ACV isquémico. Acudió a urgencias por melenas y hematemesis franca, precisando de transfusión de hemoderivados. En la EDA se apreciaron en región subcardial y fórnix varias varicosidades turgentes, viéndose como varices gástricas difusas en la ecoendoscopia, no subsidiarias de tratamiento por difícil acceso (Figura 2). En Angio TC abdominal se aprecia estenosis de la vena esplénica proximal por pancreatitis crónica, que produce hipertensión portal con derivación portosistémicas gástricas, perigástricas, esplenorrenales izquierdas. Dado el alto riesgo quirúrgico se realizó embolización de arteria esplénica. Dos meses después del alta se repite TC de abdomen identificándose iguales colaterales portosistémicas, en gastroscopia se aprecian varices gástricas aisladas de menor tamaño que estudios previos (Figura 3) Dado los hallazgos se plante como de forma reglada esplenectomía reglada.
Discusión
Las opciones de tratamiento farmacológicos (somatostatina, octreotide, beta bloqueantes no selectivos) así como endoscópicas ( escleroterapia y ligadura con bandas) se muestran insuficientes para control del resangrado. La inyección de cianoacrilato ha demostrado efectividad para controlar el sangrado mayor al 90%. Lamentablemente no es una técnica disponible en todos los centros.Otras técnicas disponibles, en la hemorragia activa son: esplenectomía o embolización de arteria esplénica, no obstante no existe un consenso para su utilización generalizada.
CP-166. ACTUALIZACIÓN EN EL MANEJO DE TUMORES CARCINOIDES GÁSTRICOS. A PROPÓSITO DE UN CASO.
Molina Villalba, C. UGC de Aparato Digestivo. Complejo Hospitalario de Poniente. Ejido, El. Almería
Merino Gallego, E. UGC de Aparato Digestivo. Complejo Hospitalario de Poniente. Ejido, El. Almería
Miras Lucas, L. UGC de Aparato Digestivo. Complejo Hospitalario de Poniente. Ejido, El. Almería
Gallego Rojo, FJ. UGC de Aparato Digestivo. Complejo Hospitalario de Poniente. Ejido, El. Almería
Introducción
Los tumores carcinoides (TCa) son los tumores neuroendocrinos más frecuentes; aún así sólo suponen el 1% de todas las neoplasias; asentando el 70% en tracto gastrointestinal.
Caso clínico
Mujer de 52 años natural de Guinea Bissau sin antecedentes personales de interés salvo HTA. Acude por cuadro de astenia y epigastralgia de meses de evolución y un vómito con restos hemáticos el día que consulta. Analíticamente destaca Hb 5 mg/dL normocrómica y normocítica con plaquetopenia, ácido fólico 5,46 ng/mL, vitamina B12 0 pg/mL y anticuerpos anti-factor intrínseco positivos. Se realiza gastroscopia (Figuras 1 y 2) que objetiva signos de atrofia gástrica, dos pólipos en cuerpo gástrico, uno pediculado de 1,5 cm y otro plano de 1 cm y otro en antro plano de 8 mm que se resecan con asa de diatermia previa elevación. El valor de 5-HIIA en orina de 24h fue 5,2 mg (vn 10) y la cromogranina A 162,4 (vn 98). Anatomía Patológica confirma el diagnóstico de TCa gástricos tipo 1 asociado a gastritis crónica atrófica. El estudio de extensión mediante TAC y Octreoscan-SPECT-TAC descartaron afectación metastásica. En EDAs posteriores se observan recidivas con resecciones hasta en 2 ocasiones (Figura 3). Actualmente asintomática, sin anemia en tratamiento vitamina B12 y seguimiento endoscópico.
Discusión
Los TCa-GI presentan discreta preferencia por el sexo femenino con máxima incidencia entre los 50-70 años. Actualmente la localización más frecuente es la gástrica (30%), focalizándose en cuerpo y fundus. Endoscópicamente se presentan como lesiones submucosas, multifocales en la mitad de los casos.
Existen tres tipos de carcinoides gástricos: el tipo 1 (80%) asociado a gastritis crónica atrófica y a anemia perniciosa, clínicamente asintomático o con anemia como nuestro caso; el tipo 2 asociado a MEN-1 y a síndrome Zollinger-Ellison y el tipo 3 esporádicos.
El riesgo de metástasis y el pronóstico difiere, presentando el tipo 1 una supervivencia a los 5 años del 96%, en cambio del 33% en el tipo 3.
El diagnóstico se obtiene mediante EDA y biopsias de antro, fundus y pólipos grandes. Es necesaria la ecoendoscopia para estadificación locorregional, TAC/RMN y gammagrafía con octeótrido-In111 en los mayores de 2 cm o tipo 3 para descartar metástasis.
El tratamiento del tipo 1 es resección endoscópica cuando miden >1 cm, pudiendo mantener actitud expectante en los menores. El seguimiento con EDA y biopsias es bienal y anual en casos recurrentes.
CP-167. ADOLESCENTE CON DISTENSIÓN ABDOMINAL. NO TODO ES METEORISMO.
Moreno García, AM. Departamento de Aparato Digestivo. Hospital de Alta Resolución de Lebrija. Lebrija. Sevilla
Méndez Rufián, V. Departamento de Aparato Digestivo. Hospital de Alta Resolución de Lebrija. Lebrija. Sevilla
Miller Guerrero, M. Departamento de Medicina Interna. Hospital de Alta Resolución de Lebrija. Lebrija. Sevilla
Introducción
Las lesiones quísticas gigantes de ovario, no tienen un diagnóstico fácil, sobre todo en la adolescencia, ya que en muchas ocasiones producen una sintomatología muy inespecífica, confundiéndose con patología de la esfera digestiva de perfil funcional, en un periodo del desarrollo humano tan complejo.
Caso clínico
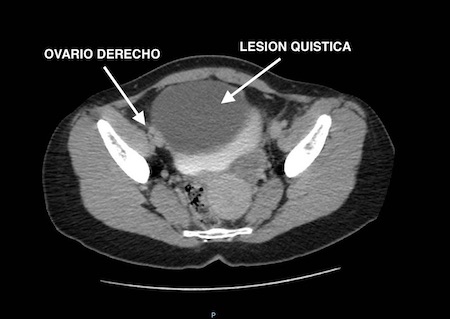
Presentamos el caso de una paciente de 16 años, con antecedentes no reseñables salvo una cifoescoliosis severa, que precisó corrección quirúrgica dos años antes. Presenta cuadro de unos doce meses de evolución de aumento del perímetro abdominal progresivo, con sensación de plenitud postprandial e hiporexia. En Atención Primaria, se atribuye a un cuadro funcional, dado que al padre de la paciente se le ha diagnosticado recientemente una neoplasia hematológica, y se realiza una determinación de Helicobacter pylori y erradicación del mismo sin mejoría clínica. Es derivada a consulta de Medicina Interna, donde a la exploración se aprecia un abdomen distendido, con sensación de masa desde epi a hipogastrio. Nos consultan y realizamos ecografía, apreciando una gran masa quística de 20 cm de diámetro máximo, sin septos y paredes bien definidas, no pudiendo valorar los ovarios. Se realiza test rápido de gestación que resulta negativo.
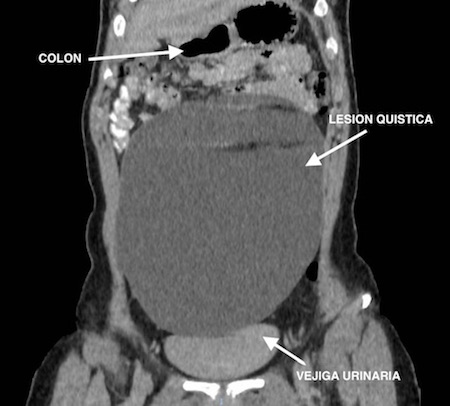
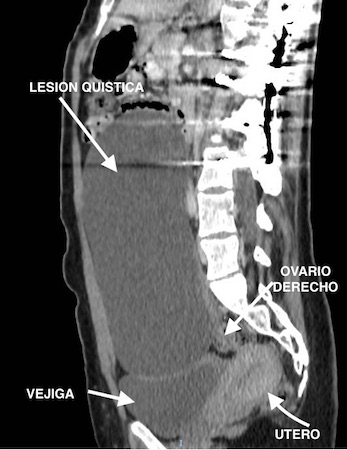
Dado los antecedentes de intervención quirúrgica sobre la columna dorsolumbar, nos planteamos el diagnóstico diferencial con las lesiones quísticas peritoneales y anexiales incluyendo un pseudomeningocele anterior. Se solicitó una TAC abdomino-pélvico con contraste i.v., descartándose esta última posibilidad, apreciando una lesión quística de 20x20x9 cm sin focos de captación, que desplaza las asas intestinales de forma centrífuga, que no afecta a la grasa mesentérica y parece depender del ovario derecho (Figuras 1, 2 y 3).
Figura 1
Corte coronal TAC. Gran lesión quística de 20 cm de diamétro máximo que desplaza de forma centrifuga el colon y delgado en su borde superior y la vejiga urinaria en el inferior.
Figura 2
Corte sagital TAC. Se aprecia material de osteosintesis a nivel de las vertebras dorsolumbares, asi como la lesion quística que depende del ovario derecho.
Se realiza intervención por vía laparoscópica apreciando un gran quiste de las dimensiones antes descritas, que es pediculado y depende del ovario derecho, se realiza quistectomía con salpingectomía derecha y preservación ovárica.
El estudio histológico revela una lesión quística de pared fibrosa con cubierta de epitelio ciliado compatible con cistoadenoma seroso ovárico.
Discusión
Para el diagnóstico es esencial la exploración física, seguida de una ecografía abdominal que nos da las características quísticas de la lesión y de una TAC para determinar las relaciones anatómicas y valorar mejor el quiste.
El cistoadenoma seroso ovárico son lesiones que varían entre los 5 y 20 cm de diámetro máximo, normalmente unilaterales (80% casos) con un potencial de malignización entorno al 20% de los casos.
El tratamiento el la exéresis quirúrgica de la lesión siendo de elección el abordaje laparoscópico.
CP-168. CONCORDANCIA ANATOMOPATOLÓGICA Y ENDOSCÓPICA EN EL DIAGNÓSTICO DE GASTRITIS CRÓNICA. ESTUDIO RETROSPECTIVO.
Galván Fernández, MD. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Benítez Rodríguez, B. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Salas Molina, J. Unidad de Anatomía Patológica. Hospital San Juan de Dios de Córdoba. Córdoba. Córdoba
Introducción
La gastritis es predominantemente un proceso inflamatorio, mientras que la gastropatía demuestra una mínimo o nula inflamación. Esta distinción ha causado confusión, ya que el término "gastritis" se utiliza a menudo para describir características endoscópicas o radiológicas de la mucosa gástrica en lugar de los hallazgos histológicos específicos.
Se han propuesto varias clasificaciones de gastritis, tales como el sistema Sydney y OLGA (Operative Link on Gastritis Assessment). El sistema de estadificación de OLGA, que fue propuesto por un grupo internacional de patólogos para su uso en la normalización de la clasificación de la gastritis atrófica, incorpora fenotipos histológicos con la extensión de la enfermedad para ayudar en la predicción de los riesgos de cáncer.
Material y métodos
Se procede al estudio descriptivo de una serie aleatoria de 30 pacientes con diagnóstico endoscópicos de gastritis crónica, diagnosticados en el período comprendido entre febrero y julio de 2016. El motivo de solicitud incluído para la realización de la endoscopia digestiva alta fue anemia, pirosis, dispepsia y síndrome constitucional. Se realizó panendoscopia oral con toma de biopsias en antro y cuerpo gástrico, mediante técnicas convencionales, en número variable.
Se analizaron las variables: edad, sexo, motivo de solicitud, hallazgos endoscópicos e histopatológicos y presencia de Helicobacter pylori.
Resultados
Se analizaron 30 pacientes, 22 de sexo femenino y 8 de sexo masculino. La edad media en mujeres fue 51,45 años y en varones 44,75 años. El motivo de indicación principal fue dispepsia, dolor epigástrico y pirosis.
Los hallazgos endoscópicos sugirieron gastritis crónica atrófica en dos pacientes con presencia de Helicobacter pylori, que se confirmó mediante estudio histopatológico; y gastritis no atrófica en 20 pacientes, confirmándose en 16, y presentando los cuatro restantes como hallazgo histológico reacción inflamatoria inespecífica. En el resto de pacientes no se describieron alteraciones endoscópicas, y tras toma de biopsias, mostraron únicamente reacción inflamatoria inespecífica. Se objetivó la presencia de Helicobacter pylori en 16 pacientes.
Conclusiones
El estudio histopatológico obtenido mediante toma de biopsias se mantiene como gold standard para el diagnóstico de gastritis crónica.
La evaluación histológica precisa de la gastritis y la gastropatía depende de la optimización del sitio y el número de muestras de biopsia, con el problema añadido de la variabilidad interobservador para algunas de las características de la gastritis. La cromoendoscopia es una herramienta útil en la identificación de áreas a biopsiar, ayudando a mejorar la correlación endoscópica-histopatológica.
CP-169. DIAGNÓSTICO DE LINFOMA GÁSTRICO TIPO MALT EN PACIENTE CON CLÍNICA DISPÉPTICA.
de Sola Romero, M. Servicio de Aparato Digestivo. Hospital Quirón Campo de Gibraltar. Barrios, Los. Cádiz
Mostazo Torres, J. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Vilchez Jaimez, M. Servicio de Medicina Familiar y Comunitaria. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Tenorio González, E. Servicio de Aparato Digestivo. Complejo Hospitalario Regional de Málaga. Málaga. Málaga
Introducción
El linfoma gástrico primario es relativamente raro, representa el 1,7% de todos los tumores malignos primarios del estómago y el 2% de todos los linfomas, sin embargo se trata de una entidad que posiblemente se encuentre en aumento. En la mayor parte de los enfermos, se trata de tumores de estirpe B relacionados con el tejido linfoide asociado a mucosas, más conocido por sus siglas inglesas MALT. Se define como un linfoma extranodal no-Hodgkin de cualquier tipo celular sin evidencia de localización extragástrica. Es una enfermedad de adultos que con frecuencia se asocia a enfermedades autoinmunes o inflamatorias (por ejemplo la gastritis por Helicobacter pylori). Suele ser localizado, aunque se puede transformar en linfoma de células grandes. Se piensa que aparece sobre una inflamación crónica y que al menos durante parte de su desarrollo precisa la continuación del estímulo antigénico para perpetuarse.
Caso clínico
Presentamos un paciente de 64 años que acude a consulta de digestivo por molestias abdominales en piso superior, refiere náuseas, distensión abdominal, digestiones lentas, se pautó Omeprazol y procinéticos y se solicitó ecografía abdominal que resultó normal. Tras cuatro semanas de tratamiento sin mejoría se planeó gastroscopia. Gastroscopia: a nivel gástrico adecuada distensibilidad, pliegues gástricos de aspecto normal, mucosa gástrica con discreto punteado petequial difuso a nivel de cuerpo y antro. En Fundus gástrico, área subcardial se observa una lesión deprimida, aspecto irregular, bordes sobre elevado y un diámetro de unos 2 cm. Se toman biopsias. AP: denso infiltrado inflamatorio crónico por células linfomonocitarias, con linfocitos atípicos que infiltraron difusamente el epitelio glandular y la presencia del Helicobacter pylori. TAC toracoabdominal sin observar enfermedad a distancia. Se pautó tratamiento con Pylera comprobando erradicación. Revisión endoscópica a los 3 meses con lesión en aparente regresión. Mantenemos seguimiento endoscópico, paciente clínicamente asintomático.
Discusión
No todos los linfomas MALT de bajo grado responden a la erradicación de Helicobacter pylori. Por tanto, es obligada la comprobación de la regresión tumoral tras la erradicación, así como las revisiones periódicas endoscópicas en busca de lesiones residuales. Si no se confirma la curación del tumor (tanto endoscópicamente como histológicamente) al cabo de un año, se deberá considerar el tratamiento oncológico (quimioterapia o radioterapia) o quirúrgico. Algunos autores consideran que a partir de los 5 años ya no es necesario realizar más gastroscopias de control (y que bastaría con hacer una prueba del aliento anual), pero la mayoría recomiendan hacer controles endoscópicos anuales de por vida.
CP-170. DIETA DE ELIMINACIÓN EN LA ESOFAGITIS EOSINOFÍLICA: UN RETO EN LA PRÁCTICA CLÍNICA HABITUAL.
Soria López, E. Servicio de Aparato Digestivo. Complejo Hospital Costa del Sol. Marbella. Málaga
Puya Gamarro, M. Servicio de Aparato Digestivo. Complejo Hospital Costa del Sol. Marbella. Málaga
Gómez Espejo, SM. Servicio de Aparato Digestivo. Complejo Hospital Costa del Sol. Marbella. Málaga
Pereda Salguero, T. Servicio de Anatomía Patológica. Complejo Hospital Costa del Sol. Marbella. Málaga
Rivas Ruiz, F. Unidad de Investigación. Complejo Hospital Costa del Sol. Marbella. Málaga
Sánchez Cantos, AM. Servicio de Aparato Digestivo. Complejo Hospital Costa del Sol. Marbella. Málaga
Pérez Aisa, Á. Servicio de Aparato Digestivo. Complejo Hospital Costa del Sol. Marbella. Málaga
Introducción
La esofagitis eosinofílica (EEO) es una enfermedad crónica de origen inmunoalérgico debida a la infiltración del epitelio esofágico por eosinófilos (más de 15 por campo de gran aumento). Es una patología emergente que constituye la primera causa de disfagia e impactación alimentaria en jóvenes. La dieta de eliminación es una herramienta diagnóstica y terapéutica, ya que permite identificar el grupo de alimentos que induce la eosinofilia. El objetivo de nuestro estudio es analizar el manejo terapéutico, centrándonos en dietas de eliminación, en pacientes diagnosticados de EEO en nuestra área sanitaria.
Material y métodos
Estudio descriptivo-retrospectivo de los pacientes diagnosticados de EEO en nuestro centro desde enero de 2007 a diciembre de 2016. Se recogen datos demográficos, clínicos, diagnósticos y terapéuticos.
Resultados
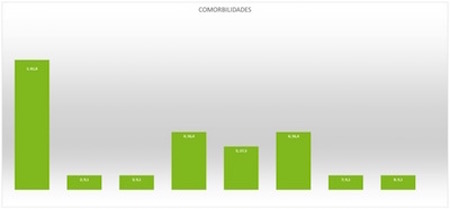
n=76 (79% varones). Media edad: 35 años; 8 en edad pediátrica. Síntomas principales: disfagia (79% de pacientes) e impactación alimentaria (22,4%). Comorbilidades: 13,2% asma, 13,2% alergia estacional, 5,3% ERGE, 3,9% alergia alimentaria. El 10,5% presenta eosinofilia en sangre periférica. El 13,2% de pacientes precisa endoscopia con carácter urgente por cuerpo extraño. Hallazgos endoscópicos más frecuentes: 58% presenta anillado, 23,7% estrías longitudinales, 13,2% impactación, 10,5% estenosis. En el 100% se toman biopsias proximales y distales, solo en 8% de tercio medio. El 86,7% precisa tratamiento: más empleados fluticasona (70,8%) e IBP (69%). A 16 pacientes (21% de la serie) se prescribe dieta de eliminación: 12 empírica (9 de seis alimentos, 2 de cuatro y 1 de dos), 4 basada en test alergología y 0 dieta elemental; con buena adherencia inicial y mejoría clínica en todos; pero a ninguno se le realiza la introducción progresiva de grupos de alimentos. Al 26% de todos los pacientes se le repite endoscopia para ver evolución (persistencia hallazgos 85% y no remisión histológica 63,2%). El 47,4% de la serie perdió seguimiento, el 28,9% continúa revisiones y el 23,7% fue alta.
Conclusiones
Pese a ser clave en el manejo diagnóstico-terapéutico de la EEO, la dieta restrictiva se emplea poco en nuestro ámbito, probablemente por el difícil cumplimiento por parte del paciente. Además, supone un reto para el médico por la necesidad de endoscopias de control tras la introducción de cada grupo de alimentos.
CP-171. DISFONÍA EN PACIENTE JOVEN COMO PRIMERA MANIFESTACIÓN DE LESIÓN POLIPOIDE ESOFÁGICA.
Mínguez Cortés, JM. Servicio de Aparato Digestivo. Hospital Comarcal de la Axarquía. Vélez-Málaga. Málaga
Acosta, B. Servicio de Neumología. Hospital Comarcal de la Axarquía. Vélez-Málaga. Málaga
Osuna, J. Servicio de Medicina Interna. Hospital Comarcal de la Axarquía. Vélez-Málaga. Málaga
Introducción
La disfonía como primera manifestación de una lesión polipoide esofágica es excepcional, existen otros múltiples factores algunos de ellos digestivos en mayor frecuencia respecto a la misma.
Caso clínico
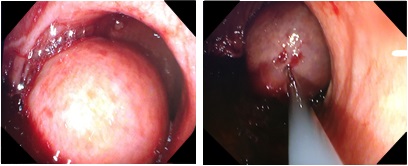
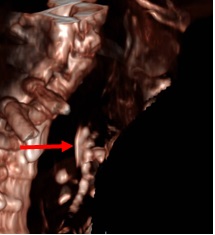
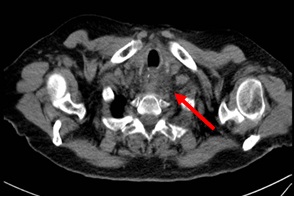
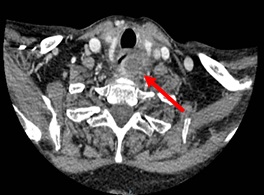
Paciente de 25 años de edad sin antecedentes de interés que derivan desde ORL por disfonía y posterior aparición de disfagia tras realización de TAC cervical. TAC cervical: lesión excrecente hacia la luz con alto componente graso que oblitera el seno piriforme izquierdo y dificultad la visualización de la luz supraglótica y que va a continuar por el anillo de Killian hacia región esofágica, hasta tercio medio esofágico (bifurcación traqueal). Analítica: dentro de la normalidad, incluido marcadores y PCR. Gastroscopia: desde los 20 a los 28 con formación polipoidea con pedículo muy ancho y móvil, muy vascularizada pero con mucosa de aspecto normal, que no impide el paso del endoscopio. No biopsias (riesgo de sangrado). Evolución y curso clínico: el paciente se traslada a su centro de referencia (Hospital Regional) para realización de eco-endoscopia (Figura 1) biopsias (Figura 2) fibroscopia rígida y extirpación de la lesión. Al alta sin incidencias.
Discusión
Este tipo de pólipos fibrovasculares esofágicos son neoplasia benignas extraordinariamente raras. Su curso es generalmente lento se asocia con frecuencia:
-- Dolor torácico no relacionado con el esfuerzo.
-- Disfagia.
-- Pérdida de peso.
-- Tos.
-- Disnea.
-- Disfonía por parálisis de cuerdas vocales. Incluso regurgitación del tumor a faringe, oclusión de la misma, asfixia y muerte del paciente.
Los estudio baritados y la EDA con posibilidad de toma de biopsias son técnicas fundamentales unidas a TAC y RMN, sobre todo para descartar la posibilidad de algún origen o compromiso mediastinal junto con determinar su contenido predominante. En los últimos año la ultrasonografía endoscópica ha sido un gran avance en este tipo de tumores sobretodo al permitir delimitar más claramente el pedículo y vascularización lo cual tiene gran implicancia en el tratamiento. Tras su resección tiene un pronóstico excelente.
CP-172. DISTROFINOPATÍA MUSCULAR ALFA-DISTROGLICANO: CAUSA RARA DE DISFAGIA, A PROPÓSITO DE UN CASO.
Merino Gallego, E. UGC de Aparato Digestivo. Complejo Hospitalario de Poniente. Ejido, El. Almería
Molina Villalba, C. UGC de Aparato Digestivo. Complejo Hospitalario de Poniente. Ejido, El. Almería
Estévez Escobar, M. UGC de Aparato Digestivo. Complejo Hospitalario de Poniente. Ejido, El. Almería
Gallego Rojo, FJ. UGC de Aparato Digestivo. Complejo Hospitalario de Poniente. Ejido, El. Almería
Introducción
Las distrofias musculares ocupan gran parte de los casos de miopatías hereditarias, pudiendo dividirse en 2 tipos: distrofias musculares (DM) congénitas y DM de cinturas. La distrofinopatía alfa-distroglicano pertenece al grupo de DM de cinturas, en las que el inicio de la clínica es más tardío, con predominio proximal y con un patrón de herencia variable. Su manifestación en el tracto GI consiste en disfagia (más a sólidos que a líquidos) y estreñimiento, pudiendo ser, en ocasiones, el primer síntoma de la enfermedad.
Caso clínico
Paciente mujer de 40 años sin antecedentes de interés que consulta por disfagia progresiva predominante a sólidos y pirosis, sin respuesta a IBP. Tras ver gastroscopia normal, en el estudio manométrico, se evidencia una hipotonía moderada del EEI (5 mmHg) así como una completa ausencia de motilidad en cuerpo esofágico con las degluciones. El EES mostraba una presión basal media de 40 mmHg (hipotonía leve) con adecuada relajación (Figuras 1, 2 y 3).
Interrogando a la paciente, comenta un cuadro lentamente progresivo de fatiga y debilidad en miembros acompañando a la dificultad para tragar y masticar.
Con sospecha de trastorno sistémico neuromuscular, se deriva a la paciente a Neurología. Se realiza analítica en la que destaca elevación de CPK y aldolasa. Ante los hallazgos, se realiza estudio electrofisiológico que sugiere miopatía proximal con denervación acentuada en muslos así como RMN muscular que evidencia infiltración grasa en la musculatura postero-interna de ambos muslos.
La biopsia muscular con técnicas IHQ, confirmó el diagnóstico de distrofinopatía alfa-distroglicano (D-alfa-DG).
Discusión
La disfagia es un síntoma presente en más de la mitad de las DM. Aunque se desconoce con exactitud su mecanismo, se sospecha que la propia debilidad muscular es la responsable. El registro manométrico obtenido en nuestro caso se muestra compatible con dicha hipótesis. La D-alfa-DG es una entidad rara que se sospecha mediante la clínica y la elevación importante de CPK con ayuda de otros métodos como la RMN muscular y la biopsia muscular (para determinar el patrón de afectación así como la ausencia parcial o total de proteínas como el alfa-distroglicano). En nuestra paciente, el síntoma predominante inicial fue la disfagia y, la manometría, la herramienta diagnóstica para sospechar un trastorno motor secundario. El tratamiento se basa en medidas de soporte y rehabilitación, y el pronóstico dependerá de la gravedad de la afectación según la presentación clínica.
CP-173. EFECTO DE LACTOBACILLUS REUTERI EN LA TOLERANCIA A LA CUÁDRUPLE TERAPIA CON BISMUTO EN LA ERRADICACIÓN DE HELICOBACTER PYLORI.
Moreno Márquez, C. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Valdés Delgado, T. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Gómez Rodríguez, B. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Castro Laria, L. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Caunedo Álvarez, A. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Introducción
Las últimas guías europeas recomiendan el uso de aquellas cepas de probióticos que hayan demostrado su eficacia reduciendo los síntomas asociados al uso de la terapia erradicadora de Helicobacter pylori. Se evaluó la influencia del uso de una mezcla de la cepa DSM 17398 y ATCC PTA 6475 de Lactobacillus reuteri en la tolerancia a los medicamentos y el cumplimiento de la terapia.
Material y métodos
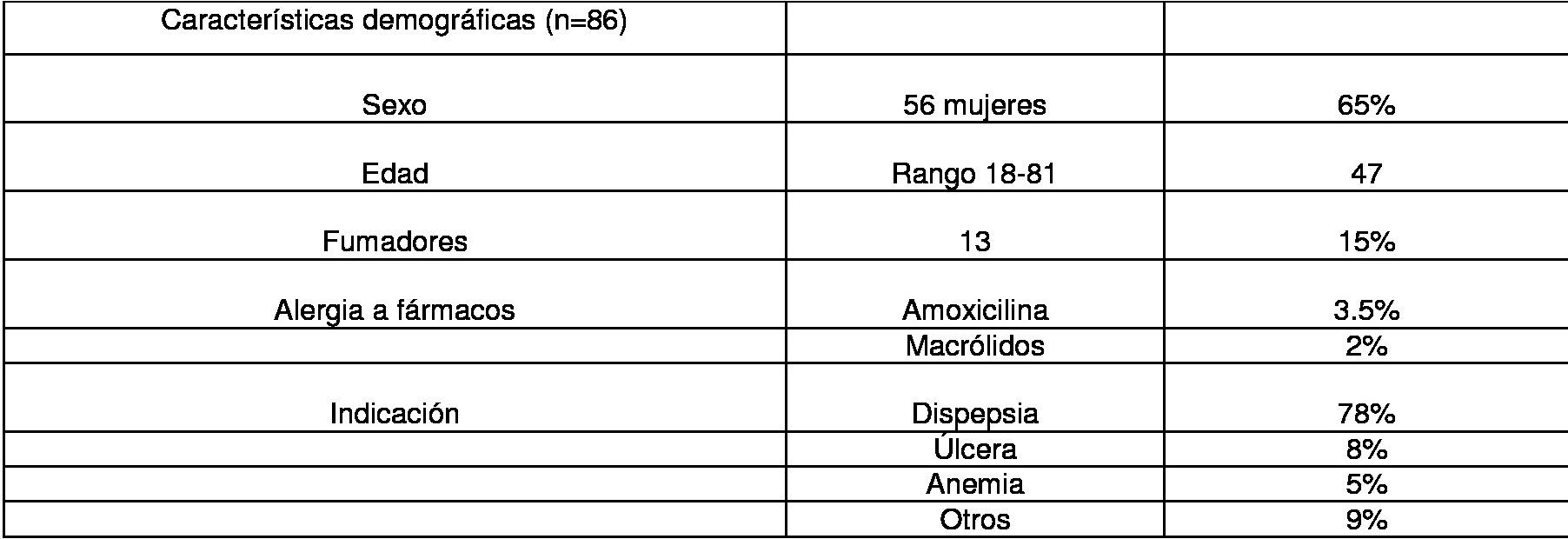
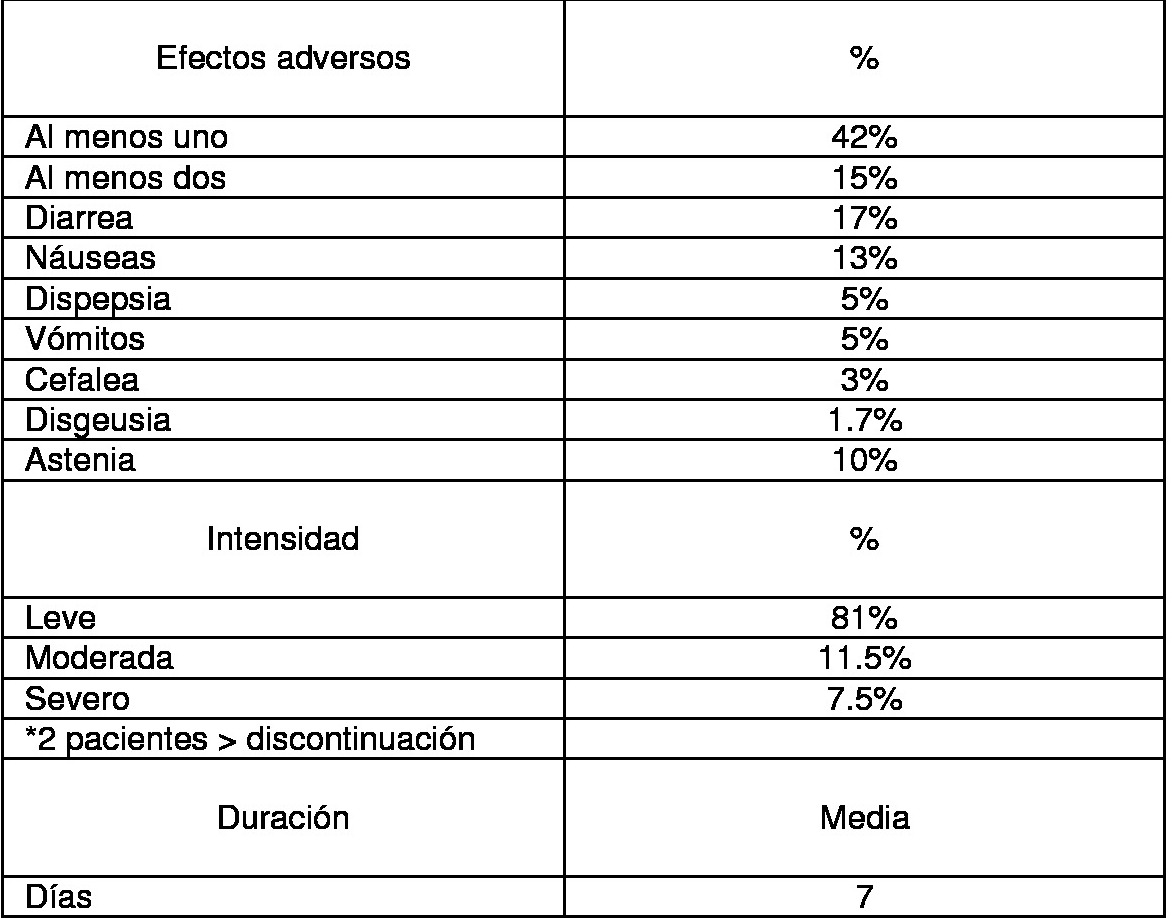
Se realizó el estudio en 86 pacientes, que realizaron tratamiento erradicador con cuádruple terapia con bismuto para tratar la infección por Helicobacter pylori, entre febrero de 2016 y febrero de 2017. Se recogieron datos demográficos y clínicos (Tabla 1); y se evaluó el cumplimiento, la aparición de efectos secundarios durante la terapia y la tolerancia al tratamiento.
Se indicó asociar el probiótico en aquellos pacientes que presentaron diarrea o síntomas gastrointestinales, en la administración previa de antibióticos durante otras infecciones o en erradicaciones anteriores (eficaces o no).
Se estableció para la tolerancia al tratamiento un a escala:
- Buena: no efectos secundarios, o leves sin repercusión.
- Regular: síntomas leves a moderados, pero que no discontinuaran la terapia.
- Mala: síntomas moderados o severos con discontinuación del tratamiento.
Resultados
La edad media fue de 47 años (18-81 años). El 65% fueron mujeres. Se usó Lactobacillus reuteri en 32 pacientes (28%). La causa más frecuente de erradicación fue la dispepsia.
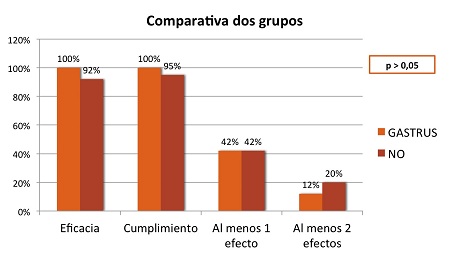
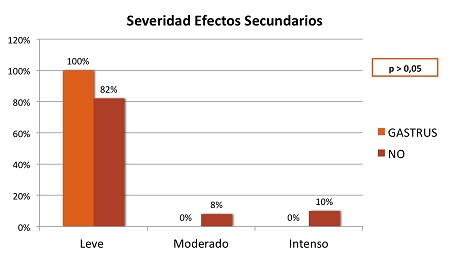
No existieron diferencias significativas en la eficacia ni el cumplimiento de la terapia ni tampoco en la aparición de efectos indeseables entre el grupo que se usó probiótico comparado con el que no se usó (Figura 1). Tampoco en la severidad de los efectos secundarios; aunque fueron más leves cuando se usaron probióticos (Figura 2; Tabla 2).
Figura 1
Comparativa entre ambos grupos en cuanto a eficacia, cumplimiento y efectos adversos, sin alcanzar significación estadística (p>0,05).
Figura 2
No se detectaron efectos adversos graves en el grupo con Lactobacillus reuterii, además no hubo diferencia estadísticamente significativa entre ambos grupos comparados.
Tabla 2
Dentro de los efectos adversos el más frecuente fueron las náuseas, de intensidad leve. Dos pacientes tuvieron que suspender el tratamiento por intolerancia.
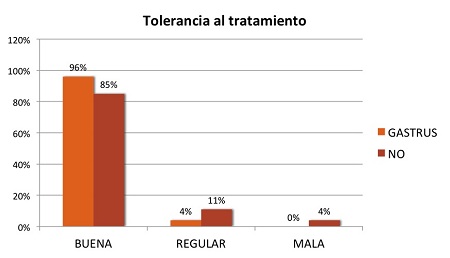
En el grupo que usó el probiótico la tolerancia fue significativamente (P=0,03) mejor que en el grupo que no se usaron (Figura 3).
CP-174. EFICACIA CLÍNICA CON POLVO HEMOSTÁTICO EN HEMORRAGIA DIGESTIVA
Avilés Recio, M. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de Valme. Sevilla. Sevilla
Romero García, T. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de Valme. Sevilla. Sevilla
Marqués Ruiz, A. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de Valme. Sevilla. Sevilla
Llorca Fernández, R. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de Valme. Sevilla. Sevilla
Jimeno Maté, C. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de Valme. Sevilla. Sevilla
Márquez Castro, C. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de Valme. Sevilla. Sevilla
Garrido Serrano, A. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de Valme. Sevilla. Sevilla
Grande Santamaría, L. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de Valme. Sevilla. Sevilla
Introducción
El tratamiento de la hemorragia digestiva de difícil control sigue siendo uno de los retos en la terapéutica endoscópica. La aparición del polvo hemostático supone un avance al ofrecer una nueva opción de tratamiento (Figura 1 y 2). El objetivo de este estudio es analizar los resultados del tratamiento con polvo hemostático como terapia en pacientes con hemorragia digestiva no subsidiarios de tratamiento endoscópico convencional o recidivantes tras los mismos.
Material y métodos
Se trata de un estudio descriptivo retrospectivo que analiza todos los episodios de hemorragia digestiva, tanto alta como baja, en los que se empleó el polvo hemostático (Endoclot®) como medida terapéutica para su control en el periodo de julio de 2016 a julio de 2017 en el Hospital de Valme.
Se recogieron un total de once casos que, bien por la etiología o las características de la lesión sangrante, no eran subsidiarios de tratamientos endoscópicos convencionales. Las variables analizadas fueron el resangrado, las necesidades transfusionales y la evolución del paciente.
Resultados
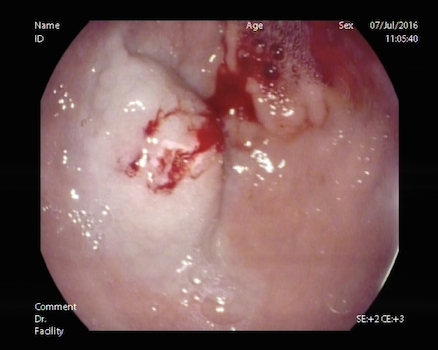
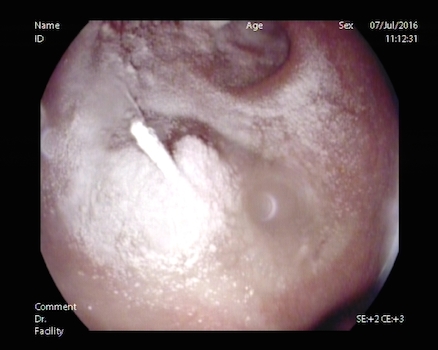
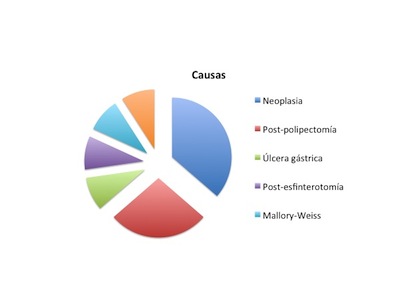
De los once pacientes analizados, el 81% fueron varones, con una edad media de 71 años. La etiología más frecuente de sangrado fue la neoplasia en el 36% de los casos (cuatro pacientes), seguido del sangrado post-polipectomía en un 27% (tres casos). Otras causas fueron un episodio de hemorragia post-esfinterotomía endoscópica, una úlcera gástrica, un sangrado por úlceras tras esclerosis de varices esofágicas y un Mallory-Weiss (Figura 3).
En el 81% de los casos se usó Endoclot® como tratamiento en la primera endoscopia, mientras que solo en un 19% de los mismos fue usado como rescate en una segunda endoscopia. Se empleó tanto como tratamiento único (54%) como en combinación con otros métodos hemostáticos (46%). En el 100% de los casos, se controló el sangrado, sin necesidades transfusionales ni intervencionismo posterior.
Conclusiones
La aplicación de polvo hemostático es un método seguro y eficaz tanto en monoterapia como en combinación con otras técnicas, en el control del episodio agudo de hemorragia digestiva, con especial trascendencia en lesiones sangrantes cuyo control no resulta posible por métodos habituales como la hemorragia secundaria a una lesión neoplásica.
CP-175. EFICACIA Y SEGURIDAD EN PRÁCTICA CLÍNICA DEL TRATAMIENTO CON CUÁDRUPLE TERAPIA CON BISMUTO PARA LA ERRADICACIÓN DE LA INFECCIÓN POR HELICOBACTER PYLORI
Vázquez Morón, JM. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Juan Ramón Jiménez. Huelva. Huelva
Osuna Molina, R. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Juan Ramón Jiménez. Huelva. Huelva
Reina Solano, JF. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Juan Ramón Jiménez. Huelva. Huelva
Gómez Delgado, E. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Juan Ramón Jiménez. Huelva. Huelva
Bejarano García, A. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Juan Ramón Jiménez. Huelva. Huelva
Introducción
Evaluar la eficacia y seguridad de la cuádruple terapia con inhibidor de la bomba de protones (IBP) más subcitrato de bismuto, metronidazol y tetraciclina (Pylera®) en pacientes con infección por Helicobacter pylori naïve diagnosticados en la provincia de Huelva.
Material y métodos
Se realizó un estudio prospectivo en un grupo de pacientes naïve estudiados por sintomatología digestiva a los que se diagnosticó infección por Helicobacter pylori y se inició tratamiento con IBP de 20 o 40 mg cada 12h y Pylera® 3 comprimidos cada 6 horas durante 10 días. El diagnóstico se alcanzó mediante test de ureasa realizado en endoscopia oral o test de aliento tras realizar tratamiento se comprobó erradicación con test de aliento en todos los pacientes. Se recogieron datos sobre la sintomatología de estudio, los hallazgos endoscópicos, el tipo de IBP y dosis utilizada, tasa de eficacia y tasa de efectos adversos observados.
Resultados
Participaron 91 paciente que iniciaron tratamiento erradicador con IBP y Pylera®. La edad media fue de 46 años. El 57% de los pacientes eran mujeres. Los principales motivos de estudio fueron por epigastralgia (38%), dispepsia (37%) y ERGE (17%). En el 66% de los pacientes se realizó endoscopia oral detectándose la infección por Helicobacter pylori mediante test de ureasa. Los principales hallazgos endoscópicos observados fueron gastritis crónica seguido de gastritis congestiva menos frecuente la gastritis erosiva, ulcus duodenal, Ulcus gástrico, atrofia y metaplasia enteroide. El 84% de los pacientes realizó la pauta con IBP de 40 mg. Se logró la erradicación de la infección por Helicobacter pylori en el 99% (90/91) de los pacientes. Un 31% de los pacientes presentaron algún acontecimiento adverso aunque la mayoría fueron leves (93%).
CP-176. ESTÓMAGO DE RETENCIÓN SECUNDARIO A ESTENOSIS DUODENAL POR METÁSTASIS DE CARCINOMA DE MAMA.
Ramírez Raposo, R. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Viejo Almanzor, A. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Bonilla Fernández, A. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Camacho Montaño, L. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Carnerero Rodríguez, JA. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Díaz Jiménez, JA. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Leal Téllez, J. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Rodríguez Pardo, MJ. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Guillén Mariscal, P. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Calle Gómez, A. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Sanabria Marchante, I. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Correro Aguilar, FJ. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Introducción
La obstrucción al vaciamiento gástrico es una condición fisiopatológica que engloba múltiples entidades tanto funcionales como mecánicas. Dentro de las causas neoplásicas, las más frecuentes son el cáncer de origen gástrico, biliopancreático y duodenal, siendo infrecuente la afectación metastásica.
Caso clínico
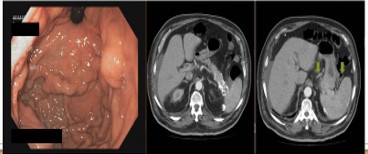
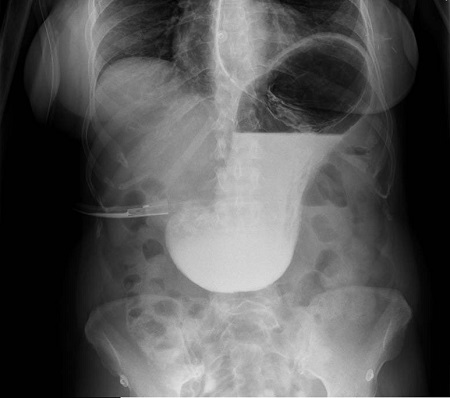
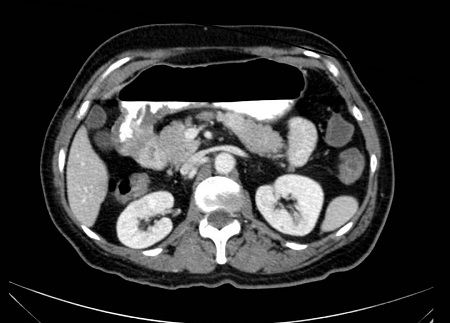
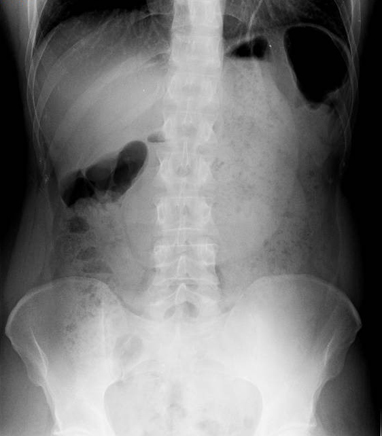
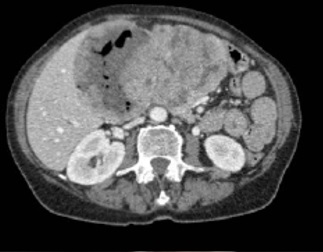
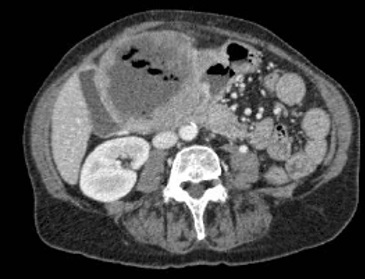
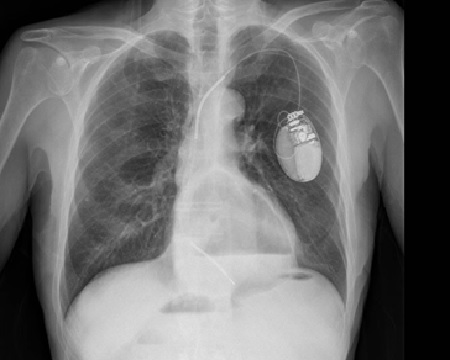
Mujer de 65 años con antecedente de carcinoma ductal infiltrante de mama izquierda y lobulillar infiltrante de mama derecha en 2011, tratados con tumorectomía izquierda y mastectomía derecha más quimioterapia-radioterapia posterior en remisión que ingresa por vómitos, distensión abdominal y estreñimiento. Mediante radiografía simple de abdomen y con gastrografin (Figura 1) se objetiva estómago de retención. Se realiza TC abdominal que informa de probable etiología inflamatoria (Figura 2), iniciándose tratamiento conservador: dieta absoluta, IBP y aspiración con SNG.
Figura 2
Se observa un marcado engrosamiento circunferencial y homogéneo del canal pilórico y bulbo duodenal, de posible etiología inflamatoria, que condiciona un estómago de retención.
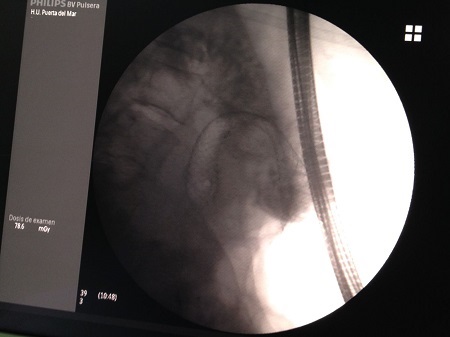
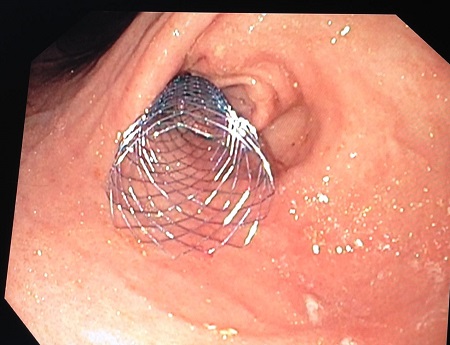
Se realiza una endoscopia oral en la que se observaba un píloro puntiforme, que impedía el paso del endoscopio. Se realiza una dilatación endoscópica con balón hidrostático de 20 mm sobre guía, accediendo a duodeno y apreciando una estenosis de aspecto tumoral desde canal pilórico hasta rodilla duodenal. La Anatomía Patológica informa de metástasis de carcinoma lobulillar de mama, decidiéndose colocar una prótesis duodenal autoexpandible de 12 cm pasando la rodilla duodenal. (Figuras 3, 4 y 5).
Figura 3
Endocópicamente, se oberva píloro hipertonico a través del cual se desliza una guía con cateter con inyección de contraste. En radiología, vemos la zona estenótica desde píloro hasta rodilla duodenal.
Tras el procedimiento, la paciente desarrolló un cuadro de epigastralgia, hiperamilasemia y PCR de 280 mg/dL, sugestivo de pancreatitis aguda, que se confirmó con TC abdominal informado de pancreatitis edematosa con colecciones. Se colocó una sonda nasoyeyunal para alimentación a través de la prótesis duodenal. Tras una semana, se retiró la SNY por obstrucción al acodarse en la prótesis duodenal. Ante la mejoría clínica se inició dieta oral con buena tolerancia y finalmente se decidió alta, a la espera de tratamiento quimioterápico paliativo.
Discusión
La estenosis duodenal por infiltración metastásica de carcinoma de mama es una situación infrecuente en la literatura. El uso de prótesis consigue la mejoría clínica en el 90% de los casos, reduciendo la estancia hospitalaria, tiempo en reiniciar la vía oral y morbilidad frente a la gastroyeyunostomía; aunque con mayor recurrencia de síntomas obstructivos. Sus principales complicaciones son migración de la prótesis, pancreatitis aguda, perforación y sangrado.
CP-177. FÍSTULA TRAQUEOESOFÁGICA TRAS INGESTA DE CÁUSTICOS, CIERRE ESPONTÁNEO CON MANEJO CONSERVADOR.
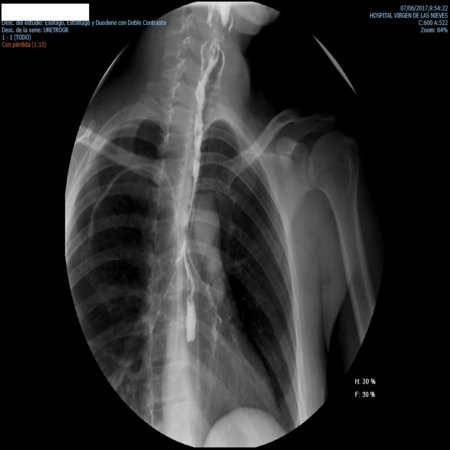
Abellán Alfocea, P. Servicio de Aparato Digestivo. Complejo Hospitalario Regional Virgen de Las Nieves. Granada. Granada
Rodríguez Sicilia, MJ. Servicio de Aparato Digestivo. Complejo Hospitalario Regional Virgen de Las Nieves. Granada. Granada
Fernández Fernández , E. Servicio de Aparato Digestivo. Complejo Hospitalario Regional Virgen de Las Nieves. Granada. Granada
Redondo Cerezo, E. Servicio de Aparato Digestivo. Complejo Hospitalario Regional Virgen de Las Nieves. Granada. Granada
Introducción
La fístula traqueoesofágica adquirido es una complicación rara que puede ocurrir por varias causas. La etiología más común de la fístula no maligna es como complicación de la intubación orotraqueal, pero existen otras como la ingesta de pilas o como la que se presenta en este caso, la ingesta de cáusticos. La fístula traqueoesofágica en adultos como resultado de la ingestión corrosiva es poco frecuente y difícil de manejar. Los enfoques de manejo incluyen reparación endoscópica o quirúrgica abierta. Lamentablemente, estos procedimientos pueden ser complicados por altas tasas de lesión recurrente del nervio laríngeo, estenosis traqueal, fístula recurrente y mortalidad significativa del paciente. Por lo tanto, varios autores han defendido el uso del reposo esofágico como manejo conservador para permitir el cierre por intención secundaria. Este se basa en la nutrición parenteral y el reposo intestinal, así como en el control de la infección y las alteraciones electrolíticas.
Caso clínico
Mujer de 32 años, sin antecedentes, es traída a urgencias por ingesta de producto cáustico, probablemente ácido clorhídrico, a su llegada presenta inestabilidad hemodinámica y lesiones evidentes a nivel bucal, se traslada a UCI, se le realiza intubación orotraqueal y TAC. Una vez descartada la perforación, se realiza EDA, apreciándose extensas áreas de necrosis en todo el esófago (ZALGAR IIIB) y cavidad gástrica respetada. La paciente sufre una evolución tórpida con infecciones respiratorias recurrentes, se le realiza tránsito esofágico con gastrografin en la que se aprecia fístula traqueoesofágica en tercio superior que rellena ramas bronquiales del lóbulo inferior. Se decide tratamiento conservador, bajo reposo intestinal, nutrición parenteral, control de infecciones y electrolitos, se produce la mejoría progresiva de la paciente y finalmente un mes y medio después, se comprueba el cierre espontáneo de la fístula. Tras esto se propone tratamiento para la estenosis esofágica residual.
Discusión
Decidir cuál es el mejor abordaje terapéutico para la fístula traqueoesofágica adquirida puede ser complicado y para ello hay que tener en cuenta la historia clínica, la etiología y las características de la fístula, además de la evaluación clínica en el período de seguimiento. En general, el manejo conservador debe preceder a la intervención quirúrgica definitiva, tanto para permitir un posible cierre espontáneo como para lograr un estado pre operatorio óptimo. La recurrencia tardía después del manejo conservador, y la evidencia endoscópica y radiográfica de cierre, ilustra la importancia de la evaluación a largo plazo antes de asumir la resolución de la fístula.
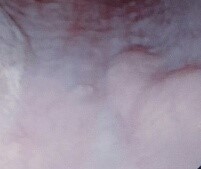
CP-178. GASTROPARESIA SECUNDARIA A TRATAMIENTO ABLATIVO CARDÍACO.
Grilo Bensusan, I. Unidad de Aparato Digestivo. Hospital de Alta Resolución de Écija. Écija. Sevilla
Díaz Infante, E. UGC de Cardiología. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Fernández Romero, A. UGC de Cardiología. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Herrera Martín, P. Unidad de Aparato Digestivo. Hospital de Alta Resolución de Écija. Écija. Sevilla
Introducción
Presentamos el caso de un paciente con complicaciones digestivas tras tratamiento ablativo para una arritmia cardíaca.
Caso clínico
Un paciente varón de 40 años acude a la consulta de Digestivo porque desde hace dos meses presenta cuadro de eructos frecuentes, distensión abdominal, saciedad precoz y digestiones pesadas, sin síntomas de alarma. Su médico de atención primaria le había realizado tratamiento empírico con Omeprazol con mejoría parcial de los síntomas. El paciente refiere que el cuadro comenzó tras la realización de una ablación con radiofrecuencia del istmo cavo tricuspídeo y aislamiento con crioablación de las venas pulmonares para tratar una fibrilación auricular paroxística. A las 24 horas de la ablación el paciente presentó cuadro de eructos, pirosis y distensión abdominal evidente. Se le realizó una Rx abdominal en la que se observa una dilatación evidente de la cámara gástrica (Figura 1). El cuadro mejoró a las 48 horas y fue dado de alta sin requerir valoración por Digestología durante el ingreso. En consulta se completa estudio con analítica general, curva de lactosa y celiaquía y un estudio baritado gastroduodenal que no muestran alteraciones. Tras tratamiento con procinéticos y Omeprazol durante dos meses desaparecieron los síntomas y permanece asintomático un año después del procedimiento cardíaco.
Discusión
La ablación por radiofrecuencia o la ablación por frío son técnicas que se usan para el tratamiento de diferentes arritmias cardíacas. Debido a la relación anatómica del corazón con el esófago y el nervio vago pueden producirse lesiones en dichas estructuras. Se han descrito casos de acalasia de cardias, de gastroparesia severa y diferentes daños del nervio vago con trastornos dispépticos de tipo dismotilidad con la ablación con radiofrecuencia. Los síntomas más frecuentes son el dolor abdominal, las náuseas y vómitos, los eructos, la saciedad precoz y la pérdida de peso. La evolución de estos cuadros dependen del daño producido sobre el nervio vago pero generalmente la evolución es buena. Para el diagnóstico se recomienda la realización de un estudio baritado de esófago o una endoscopia oral, o bien en los casos más graves estudios de vaciamiento gástrico o de función del nervio vago. El tratamiento es sintomático y se basa en medidas generales como la realización de comidas de pequeño volumen más frecuentes en el día y uso de procinéticos. En algunos casos se ha usado la inyección de toxina botulínica para el espasmo del píloro. En casos severos se puede plantear tratamientos quirúrgico o electroestimulación.
CP-179. GRAN GIST CAVITADO Y COMUNICADO CON DUODENO.
Mostazo Torres, J. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Pinazo Martinez, IL. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Vilchez Jáimez, M. Servicio de Medicina Familiar y Comunitaria. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Tenorio González, E. Servicio de Aparato Digestivo. Complejo Hospitalario Regional de Málaga. Málaga. Málaga
Introducción
El GIST representa menos del 3% de las neoplasias gastrointestinales; sin embargo, es el tumor mesenquimático más frecuente del tracto digestivo. Presentamos gran tumor GIST cavitado comunicado a duodeno.
Caso clínico
Mujer de 73 años que acude por dolor abdominal persistente, plenitud precoz y sensación de masa epimesogástrica. Analítica destaca 7 Hb. TAC: lesión tumoral de aspecto sólido que contacta íntimamente con pared gástrica en su curvatura menor de 20x13 cm, presenta una pared lisa y un interior irregular con burbujas de aire. Gastroscopia: se revisa detenidamente la cavidad gástrica sin observar datos de infiltración, se observa compresión extrínseca extensa en curvatura menor deformando antro, se progresa hacia bulbo donde en curvatura menor se observa orificio de bordes regulares de unos 3 cm aproximadamente donde se accede a una gran cavidad de al menos 15 cm, en su interior se observa tejido muy irregular mamelonado, con tejido necrótico, fibrina y muy friable. Se biopsia y la parte superficial se desprende pero al profundizar al menos 2 cm se consigue material de mayor consistencia. AP: abundante tejido necrótico. Tejido valorable con estudio inmunohistoquímico presenta expresión de CD117. Se programó resección quirúrgica y reparación de la pared duodenal.
Figura 1
Lesión tumoral de aspecto solido que contacta íntimamente con pared gástrica en su curvatura menor de 20 x 13 cm, presenta una pared lisa y un interior irregular con burbujas de aire.
Figura 2
Lesión tumoral de aspecto solido que contacta íntimamente con pared gástrica en su curvatura menor de 20 x 13 cm, presenta una pared lisa y un interior irregular con burbujas de aire.
Figura 3
Lesión tumoral de aspecto solido que contacta íntimamente con pared gástrica en su curvatura menor de 20x13 cm, presenta una pared lisa y un interior irregular con burbujas de aire.
Discusión
Los GISTs se caracterizan por la expresión en el 100% de la proteína CD117 a la inmunohistoquímica. Se pueden localizar en cualquier porción del tracto digestivo, omento o mesenterio; sin embargo, la mayoría se localizan en el estómago y generalmente presentan comportamiento benigno. El tratamiento de la enfermedad localizada siempre será quirúrgico, con exéresis tumoral completa, sin que sean necesarias las linfadenectomías regionales, ya que no han demostrado que aporten una mejor supervivencia. En cuanto a la enfermedad avanzada, el tratamiento de elección es el mesilato de imatinib, inhibidor selectivo de tirosincinasas.
CP-180. HEMATURIA INTERMITENTE EN PACIENTE CON DOLOR ABDOMINAL CRÓNICO, VÓMITOS Y PÉRDIDA DE PESO: SÍNDROME CASCANUECES.
Mostazo Torres, J. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Vílchez Jáimez, M. Servicio de Medicina Familiar y Comunitaria. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Pinazo Martínez, IL. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Tenorio González, E. Servicio de Aparato Digestivo. Complejo Hospitalario Regional de Málaga. Málaga. Málaga
Introducción
Presentamos el caso de una paciente diagnosticada de síndrome de la arteria mesentérica superior (SAMS) presentado el caso como vómitos postpandriales, pérdida de peso y hematuria de larga evolución.
Caso clínico
Paciente de 37 años, dos hijos, sin antecedentes de interés, que refiere desde hace más de 5 años, distensión abdominal y vómitos postprandiales prácticamente a diario, en los últimos años ha pasado de pesar unos 65 Kg a 42 Kg que pesa actualmente, ha ingresado varias ocasiones con estudio completo sin alteraciones. Acude a consulta para segunda opinión. En ecografía se observa cámara gástrica distendida. En tránsito intestinal se observa dilatación duodenal con estenosis a nivel de la tercera porción y en AngioTAC se observa disminución del espacio entre las arterias aorta y mesentérica superior con un ángulo de salida de menos de 20º, datos muy sugestivos de SAMS, asociando dilatación de vena renal izquierda causante probablemente de la hematuria. Exploración física: caquexia, distensión abdominal piso superior. Se inició tratamiento sintomático con nutrición enteral progresivo sin mejoría clínica, por lo que finalmente se derivó a cirugía general donde finalmente se procedió a la realización de una gastroyeyunostomía. Tras pasar un postoperatorio sin complicaciones presentó mejoría de los síntomas y recuperación de peso y calidad de vida.
Discusión
El síndrome de Wilkie o SAMS es una causa poco frecuente de obstrucción intestinal alta, resultante de la compresión de la tercera porción duodenal entre la aorta abdominal y la arteria mesentérica superior en su origen, en relación con la reducción del panículo graso retroperitoneal. Es más frecuente en mujeres y adultos jóvenes y la mayoría de los casos se presentan después de una pérdida ponderal importante. Los síntomas son inespecíficos, pudiendo presentarse como intolerancia a la alimentación con náuseas y vómitos, pérdida de peso, saciedad precoz, distensión abdominal y dolor epigástrico. El dolor alivia en decúbito prono, decúbito lateral izquierdo o en posición genupectoral, maniobras que relajan la presión de la arteria mesentérica sobre el duodeno. El tratamiento es generalmente conservador. Se deben de corregir alteraciones hidroelectrolíticas, descompresión mediante SNG y finalmente recuperar el estado nutricional. En los casos agudos suelen mejorar con tratamiento conservador, sin embargo aquellos con cuadros crónicos suelen requerir intervención quirúrgica tras un período de realimentación mediante gastroyeyunostomía que suele tener hasta un 90% de éxito. No debemos olvidar la posibilidad de que coexista un trastorno del comportamiento alimentario, situación que complica mucho el adecuado manejo de los pacientes.
CP-181. HEMORRAGIA DIGESTIVA ALTA COMO PRESENTACIÓN DE NEOPLASIA PANCREÁTICA
Vadillo Calles, F. Servicio de Aparato Digestivo. Complejo Hospitalario Regional Virgen de Las Nieves. Granada. Granada
Martín Rodríguez, MM. Servicio de Aparato Digestivo. Complejo Hospitalario Regional Virgen de Las Nieves. Granada. Granada
Ortega Suazo, EJ. Servicio de Aparato Digestivo. Complejo Hospitalario Regional Virgen de Las Nieves. Granada. Granada
Introducción
La hemorragia digestiva alta es una patología frecuente que conlleva una gran morbi-mortalidad y unos elevados costes para el sistema sanitario. Se puede clasificar de diferente manera basándose en criterios anatómicos o en factores fisiopatológicos. La causa más frecuente continúa siendo la úlcera péptica, aunque también puede ser debida a lesiones vasculares (varices, angiodisplasias, etc.), tumorales o traumáticas.
Caso clínico
Mujer de 64 años sin antecedentes de interés que acude a urgencias por cuadro de astenia progresiva de cuatro días de evolución junto con melenas y un vómito hemático de gran cuantía con síncope asociado. Refiere consumo de antiinflamatorios hacía quince días. Se realiza gastroscopia donde se objetivan dos varices en fundus y subcardial con estigmas de sangrado. Se ingresa en planta donde se realiza un estudio de hepatopatía que resulta negativo. Se realiza ecografía abdominal que se completa con TC y ecoendoscopia con punción aspiración con aguja fina donde se objetiva adenocarcinoma en cola pancreática con metástasis ganglionares y hepáticas que infiltra arteria y vena esplénica. Una vez estabilizado el cuadro de hemorragia, es remitida a oncología para tratamiento.
Discusión
La localización más frecuente de las lesiones de tipo variz en el tracto gastrointestinal es el esófago, siendo consecuencia de hipertensión portal en aproximadamente 50% de los pacientes con cirrosis hepática. Pueden también localizarse en otras zonas del estómago o del intestino delgado. Las varices gástricas aisladas pueden deberse a hipertensión por compresión de la vena esplénica, pudiendo aparecer en pancreatitis aguda, carcinoma pancreático o traumatismo a dicho nivel.
CP-182. HEMORRAGIA DIGESTIVA ALTA SECUNDARIA A GIST GÁSTRICO.
Bonilla Fernández, A. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Varela Recio, J. Servicio de Cirugía General y Digestiva. Hospital Puerta del Mar. Cádiz. Cádiz
Viejo Almanzor, A. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Ramírez Raposo, R. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Díaz Jiménez, JA. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Carnerero Rodríguez, JA. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Leal Téllez, J. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Camacho Montaño, L. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Correro Aguilar, FJ. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Introducción
Los tumores estromales gastrointestinales (GIST) son los tumores mesenquimales más comunes del tracto gastrointestinal. Representan el 0,1-3% de las neoplasias gastrointestinales. El 40-70% ocurren en estómago, el 20-40% en intestino delgado y el 5-15% en otras localizaciones (esófago, recto, peritoneo). Los síntomas dependen del tamaño y de la implicación del órgano, presentándose como dolor abdominal, dispepsia y vómitos. Raramente se presentan con complicaciones secundarias como hemorragia digestiva y perforación. La gran mayoría de estos tumores vienen definidos por un patrón inmunohistoquímica casi patognomónico, siendo generalmente positivos para el CD117.
Discusión
Varón de 62 años con antecedente de HTA y DM2. Acude a urgencias por haber presentado dos episodios de hematemesis y presíncope, manteniendo estabilidad hemodinámica y una exploración física anodina. En la analítica presenta hemoglobina de 7,6 gr/dL. Se realiza endoscopia oral urgente con visualización de una tumoración submucosa que ocupa gran parte de la transición cuerpo-antro, identificando en su superficie una ulceración de 2 mm, profunda y con estigmas de sangrado reciente, donde se aplicó adrenalina diluida 1:10.000; 2 cc en cada cuadrante (Figuras 1 y 2).
Figuras 1 y 2
Endoscopia digestiva alta que muestra gran tumoración submucosa y tratamiento de la ulceración con adrenalina.
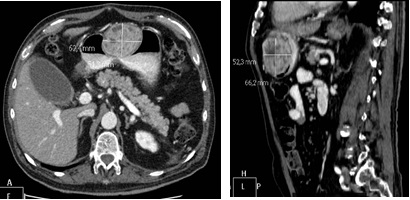
Se realizó TAC abdominal con hallazgo de tumoración de densidad de partes blandas a nivel de cuerpo gástrico en curvatura mayor de localización submucosa con bordes definidos y crecimiento endoluminal con diámetros de 6,2x5,2x6,6 cm (Figuras 3 y 4). Posteriormente se programó intervención quirúrgica realizando una antrectomía y reconstrucción mediante gastroyeyunostomía en Y de roux (Figuras 5 y 6). En la anatomía patológica se confirma el diagnóstico de GIST (6 cm) de antro gástrico, variante fusocelular con expresión inmunohistoquímica positiva para CD117 y un riesgo de progresión bajo (índice mitótico <5 mitosis / 50 campos de gran aumento).
Discusión
El tumor estromal gastrointestinal, con gran frecuencia es un hallazgo casual, siendo el 90% menores de 2 cm. Los de mayor tamaño pueden producir síntomas por ulceración y hemorragia como es nuestro caso. Endoscópicamente no hay una imagen típica. Se presenta como una compresión extrínseca submucosa, siendo las biopsias negativas. El tratamiento dependerá de la ubicación del tumor, el tamaño y la presencia de metástasis. Los criterios histológicos de malignidad son la presencia de un alto nivel de mitosis o necrosis, tamaño mayor a 10 cm, indiferenciación celular y atipia nuclear. Nuestro paciente presenta un bajo riesgo, sin embargo, se recomienda mantener un largo control evolutivo pues se han registrado metástasis a los 20 años de seguimiento. El tratamiento es la resección quirúrgica, más si ha presentado un episodio de hemorragia digestiva alta porque tiene mayor probabilidad de resangrado.
CP-183. HEMORRAGIA DIGESTIVA ALTA SECUNDARIA A TUMORACIÓN DUODENAL REFRACTARIA A TRATAMIENTO ENDOSCÓPICO
Leal Téllez, J. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Camacho Montaño, LM. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Viejo Almanzor, A. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Díaz Jiménez, JA. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Bonilla Fernández, A. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Ramírez Raposo, R. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Carnerero Rodríguez, JA. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Correro Aguilar, FJ. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Introducción
El tratamiento endoscópico actual de la HDA no varicosa es muy efectivo, si bien, en caso de refractariedad, disponemos de otras alternativas terapéuticas como la Radiología Intervencionista.
Material y métodos
Varón de 83 años hospitalizado por infarto agudo de miocardio revascularizado mediante colocación de 2 stents farmacoactivos, en tratamiento con AAS, ticagrelor y heparina de bajo peso molecular, que tras 72 horas de la revascularización presenta HDA en forma de melenas, con inestabilidad hemodinámica y anemización, precisando de transfusión de hemoderivados.
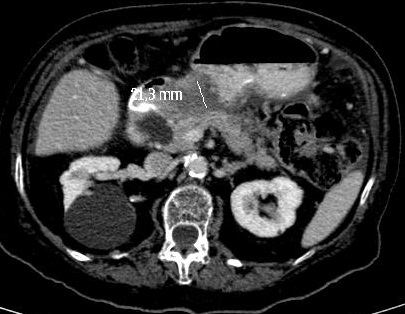
Se suspendió tratamiento con heparina y ticagrelor y se realizó endoscopia oral en la que se identificó una hemorragia activa en babeo en cara anterior de primera rodilla duodenal, sin clara lesión subyacente, realizándose tratamiento con inyección de adrenalina y polidocanol. Ante recidiva hemorrágica, se realizó una segunda endoscopia que fue insatisfactoria. Debido al mal control del sangrado se acordó con cardiología suspensión también de AAS a pesar del alto riesgo trombótico. Se realizó angiotomografía computerizada en la que se identificó una tumoración en segunda porción duodenal sugestiva de tumor neuroendocrino (Figura 1). Ante el alto riesgo quirúrgico del paciente, se realizó embolización con partículas de alcohol polivinílico y se colocó de 1 coil en arteria duodenal, con resultado satisfactorio (Figura 2).
Figura 1
Tumoración de bordes bien definidos que realza con contraste intravenoso en fases arterial (A) y portal (B).
Figura 2
Realce nodular de la tumoración duodenal (flecha en imagen A), que no se observa tras embolización de la lesión (B).
Posteriormente el paciente evolucionó de forma favorable en planta de hospitalización reinstaurándose la doble antiagregación al alta por el riesgo de trombosis de los stents cardíacos.
Discusión
El tratamiento de elección de la HDA no varicosa es el endoscópico. En caso de refractariedad al mismo, podremos plantear cirugía o terapia endovascular mediante radiología intervencionista. En la patología neoplásica, la cirugía ofrece un tratamiento definitivo pero presenta alta morbilidad, por lo que es controvertida su realización en pacientes de elevado riesgo quirúrgico. Las técnicas intervencionistas mediante radiología vascular, al ser menos invasivas son seguras y ofrecen buenos resultados. La decisión de realizar una u otra opción debe tomarse de forma individualizada, y han de tenerse en cuenta las características del paciente así como la experiencia de cada centro en cada tipo de intervención.
CP-184. HIPO Y DISFAGIA COMO SÍNTOMAS INICIALES DE CÁNCER DE PULMÓN.
Acosta Bazaga, EM. Servicio de Neumología. Complejo Hospitalario Regional de Málaga. Málaga. Málaga
Mínguez Cortés, JM. Servicio de Aparato Digestivo. Complejo Hospitalario Regional de Málaga. Málaga. Málaga
de Mendizabal Vega, E. Servicio de Aparato Digestivo. Hospital Comarcal de la Axarquía. Vélez-Málaga. Málaga
Introducción
El hipo es un fenómeno habitualmente benigno y autolimitado, pero en ocasiones, por su intensidad, frecuencia o persistencia puede llevar a trastornos graves, al interferir con la alimentación o el sueño. El hipo agudo (duración inferior a 48h) se debe habitualmente a causas benignas como distensión gástrica, ingesta rápida, cambios en la temperatura gástrica, consumo excesivo de tabaco o alcohol y estrés emocional. El hipo mantenido más de 48h se denomina persistente, y aquel que persiste más de 2 meses se considera intratable. El hipo persistente interfiere de forma importante la vida del paciente, llegando a producir malnutrición e incapacidad. Se han identificado cerca de 100 causas de hipo persistente, las más frecuentes son de origen gastrointestinal, y muchas de ellas graves.
Caso clínico
Varón de 71 años con antecedentes de HTA y dislipemia. Exfumador. Refiere historia de hipo de cuatro semanas de evolución y disfagia. Se inicia estudio con analítica de sangre, Rx tórax, electrocardiograma y ecografía abdominal sin alteraciones. En la endoscopia digestiva alta se aprecian signos de compresión extrínseca a nivel del tercio distal esofágico con mucosa normal, realizándose posteriormente un TAC toracoabdominal que muestra una masa pulmonar derecha con afectación mediastínica. Tras la realización de broncoscopia fue diagnosticado adenocarcinoma pulmonar estadio IV.
Discusión
El hipo persistente o rebelde puede reflejar enfermedades, tales como desórdenes en el sistema nervioso central (causas vasculares, infecciosas inflamatorias, traumáticas o estructurales); irritación del nervio frénico o el vago (cuerpos extraños del oído, faringitis, laringitis, tumores del cuello, masas mediastínicas, anormalidades del diafragma); desórdenes gastrointestinales (distensión gástrica, gastritis o úlcera, reflujo gastro-esofágico, eventración diafragmática, absceso subfrénico, cáncer pancreático, gástrico y/o esofágico, colecistitis, candidiasis esofágica, entre otros; desórdenes torácicos (adenomegalias mediastínicas, bocio torácico, mediastinitis, neumonía, empiema, bronquitis, aneurisma de aorta, trauma torácico); desórdenes cardiovasculares (infarto de miocardio, pericarditis, disección carotídea); desórdenes tóxico-metabólicos (alcohol, drogas, hiponatremia, hipokalemia, uremia, diabetes descompensada, hipocalcemia, enfermedad de Addison); postoperatorio (anestesia con propofol o bupivacaina, intubación o broncoscopía, y colocación de catéteres); drogas (diazepam, barbitúricos, dexametasona, alfa metildopa, cisplatino, aripiprazol, azitromicina, benzodiacepinas, opioides) y factores psicógenos (ansiedad y estrés).
CP-185. LINFOMA LINFOCÍTICO DE CÉLULAS PEQUEÑAS CON AFECTACIÓN ESOFÁGICA
Mostazo Torres, J. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Vilchez Jaimez, M. Servicio de Medicina Familiar y Comunitaria. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Pinazo Martinez, IL. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Tenorio González, E. Servicio de Aparato Digestivo. Complejo Hospitalario Regional de Málaga. Málaga. Málaga
Introducción
El linfoma linfocítico de células pequeñas / leucemia linfocítica crónica es una enfermedad neoplásica de los linfocitos B morfológicamente maduros que se localiza en sangre, médula ósea, tejido linfático y otros órganos. Etiología desconocida. Es la forma más común de leucemia en adultos en Europa y América del Norte. El debut como disfagia por afectación esofágica es muy infrecuentes y existen pocos casos descritos en bibliografía.
Caso clínico
Hombre de 72 años. Hipertenso. Diabético tipo 2. Sin otros antecedentes de interés que refiere malestar general, astenia de meses de evolución, desde hace 2 meses asocia disfagia progresiva, le cuesta tragar incluso líquidos, además refiere febrícula a días alternos, no pasando de 38ºC. Pérdida de peso de unos 9 Kg. En consulta solicitamos endoscopia. Gastroscopia: estenosis del tercio superior de aspecto cicatricial, una vez que pasamos la mucosa cambia totalmente es irregular, con algunas hendiduras similares a divertículos milimétricos, con mucosa de tacto cuarteado (duro y difícil biopsiar) que se extiende hasta esófago medio. Se toman biopsias para estudio. AP: fragmentos de epitelio escamoso con signos de esofagitis aguda y datos de infiltración sugerente de linfoma linfocítico de células pequeñas / leucemia linfocítica crónica. Realizamos TAC Toracoabdominal: donde evidenciamos engrosamiento de tercio superior y medio esofágico, poliadenopatías torácicas y abdominales, esplenomegalia heterogénea. Derivamos al paciente para iniciar tratamiento por parte de Hematología.
Discusión
El tratamiento incluye quimioterapia con análogos de las purinas (fludarabina, cladribina) solos o en combinación con ciclofosfamida y Rituximab. El clorambucil es de elección en pacientes con mal estado general. El trasplante de progenitores hematopoyéticos también se encuentra disponible, siendo una opción en fase de investigación, con indicación para pacientes de alto riesgo y/o enfermedad refractaria. Presentamos el caso por la infrecuencia de la forma de su debut con disfagia secundaria a la afectación esofágica.
CP-186. NÓDULO DE LA HERMANA MARÍA JOSÉ COMO PRIMERA MANIFESTACIÓN DE NEOPLASIA GÁSTRICA AVANZADA
Camacho Montaño, LM. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Carnerero Rodríguez , JA. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Calle Gómez, AR. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Leal Téllez , J. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Bonilla Fernández , A. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Ramírez Raposo, R. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Díaz Jiménez, A. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Viejo Almanzor, A. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Correro Aguilar, FJ. UGC de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Introducción
Denominamos nódulo de la hermana María José a la metástasis cutánea umbilical secundaria habitualmente a neoplasias intraabdominales. Se presenta clínicamente como una lesión sólida, elevada y circunscrita, de tamaño y coloración variable que puede llegar a progresar a una úlcera maligna.
Caso clínico
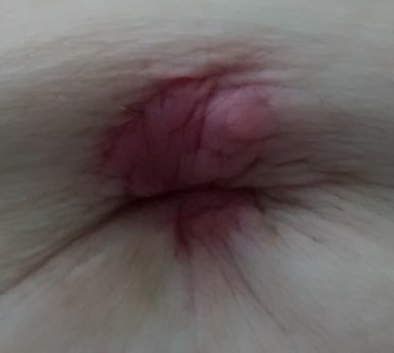
Mujer de 86 años, diabética, hipertensa y colecistectomizada, con historia de anemia de larga evolución asociada a gastritis crónica. Acude a Urgencias por presentar bultoma periumbilical doloroso de una semana de evolución, asociado a síndrome constitucional en los últimos meses. A la exploración destacaba palidez cutánea y tumoración umbilical eritematosa de aproximadamente 2 centímetros de diámetro, indurada y dolorosa a la palpación (Figura 1). No se palpaban adenopatías.
Analíticamente anemia conocida de características normocítica-normocrómica, con marcadores tumorales dentro de los límites de normalidad. En la radiografía toracoabdominal se observó derrame pleural izquierdo, sin presencia de niveles hidroaéreos ni dilatación de asas intestinales. Se realizó ecografía de abdomen, objetivándose dilatación de la vía biliar intra y extrahepática, así como engrosamiento de la pared gástrica.
Se decidió conjuntamente con la paciente y familiares realización de tomografía computarizada, evidenciándose neoplasia de aspecto infiltrativo en antro gástrico y primera porción duodenal (Figura 2), asociada a carcinomatosis peritoneal e implante tumoral en pared abdominal anterior (Figura 3).
Figura 2
Corte axial de la TC donde se objetiva neoplasia de aspecto infiltrativo en antro gástrico y primera porción duodenal.
Ante los hallazgos descritos en la tomografía computarizada y la voluntad de la paciente de no llevar a cabo procedimientos invasivos, se dio de alta hospitalaria con derivación a Cuidados Paliativos Domiciliarios, falleciendo meses después en el curso natural de la enfermedad.
Discusión
Julia Dempsey (Hermana María José, 1856-1939) fue la primera persona en llamar la atención de la asociación entre los nódulos paraumbilicales con tumoraciones malignas de origen intraabdominal. Es el único caso de un epónimo que lleva el nombre de una enfermera. Estas metástasis se desarrollan por contigüidad y dada su localización superficial es fácilmente accesible para su análisis anatomopatológico. Con una prevalencia de presentación en neoplasias intraabdominales entre el 1% y 3%, se considera predictor de mal pronóstico, siendo a veces la única manifestación existente. El caso clínico es un ejemplo más de la importancia en realizar una correcta anamnesis y exploración física en el abordaje inicial del paciente, ya que un solo signo clínico orientó hacia el diagnóstico final.
CP-187. PACIENTE CON CELIAQUÍA REFRACTARIA SECUNDARIA A LA INHALACIÓN DE GLUTEN EN SU PUESTO DE TRABAJO.
Pinazo Martínez, IL. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Mostazo Torres, J. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Vilchez Jáimez, M. Servicio de Medicina Familiar y Comunitaria. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Tenorio González, E. Servicio de Aparato Digestivo. Complejo Hospitalario Regional de Málaga. Málaga. Málaga
Introducción
La enfermedad celíaca (EC) es una enfermedad sistémica de base inmunológica desencadenada por el gluten en individuos genéticamente predispuestos y caracterizada por la presencia de una combinación variable de manifestaciones clínicas gluten dependientes, anticuerpos específicos, haplotipos HLA-DQ2 o -DQ8 y enteropatía. Prevalencia estimada 1-2%. La expresión clínica de la EC es muy variable, oscilando desde formas graves con diarrea, esteatorrea y emaciación (presentación clásica) a formas oligosintomáticas o asintomáticas.
Discusión
Paciente de 39 años. Propietaria con su marido de una panadería, aunque solo trabaja dos horas al día en hora punta. Desde hace años consulta a su médico por astenia, desánimo continuo, dolor articular y molestias inespecíficas intestinales leves, no diarrea, ni pérdida de peso. Reumatología diagnóstico de fibromialgia tras ser todo el estudio negativo. Se derivó a digestivo por ferropenia. AS: AcIgA antitg 72, IgA 193. Biopsias duodenales: fragmentos de mucosa duodenal, con atrofia subtotal de vellosidades y proceso inflamatorio crónico compatible con enfermedad celíaca. Se inició dieta sin gluten estricta con mejoría escasa, al año siguiente en control analítico mantiene AcIgaAntitrasglutaminasa en 43, se realizó nueva endoscopia con persistencia de daño histológico, se derivó a nutrición para correcto consejo nutricional. A los 6 meses persisten síntomas pero notó gran mejoría durante el mes de vacaciones, y al volver al trabajo en 2-3 días de nuevo vuelven los síntomas, se sospechó la deglución de gluten a través de vía respiratoria por lo que se recomendó cambiar de trabajo. Actualmente a los 6 meses que no va a la panadería la paciente se encuentra asintomática, ha recuperado ánimo, vitalidad y en el control analítico AcIgaAntitrasglutaminasa en 3.
Resultados
Como vemos es de suma importancia una correcta dieta sin gluten, esto va a repercutir en la calidad de vida del paciente, consiguiendo controlar en la mayoría de los casos los síntomas. En los casos en los que a pesar de realizar una correcta dieta sin gluten persistan los síntomas, debemos de realizar un diagnóstico diferencial adecuado. En primer lugar insistir en posibilidad de la toma inadvertida de gluten, como ha sido nuestro caso, que es la causa más frecuente. Si persiste síntomas se debe de descartar otras patologías como intolerancia a otros alimentos, sobrecrecimiento bacteriano, IPE, colitis microscópica o colágena, EII, Esprue colágeno, Giardiasis, yeyunitis ulcerativa, enteropatía autoinmune, linfoma intestinal en caso de descartar todas estas entidades se trataría de EC refractaria y se podrían iniciar tratamiento inmunomoduladores.
CP-188. PERFIL SOCIODEMOGRÁFICO Y COMORBILIDADES EN NONAGENARIOS INGRESADOS EN EL HOSPITAL COMARCAL DE MELILLA CON PATOLOGÍA DIGESTIVA.
Osuna, J. Departamento de Medicina Interna. Hospital Comarcal. Melilla. Melilla
Minguez Cortes, JM. Servicio de Aparato Digestivo. Hospital Comarcal de la Axarquía. Vélez-Málaga. Málaga
Santana, V. Servicio de Farmacia. Hospital Comarcal de la Axarquía. Vélez-Málaga. Málaga
Introducción
Realizar un estudio descriptivo retrospectivo de pacientes de edad igual o mayor a 90 años ingresados en la unidad de digestivo, analizando sus características demográficas atendiendo a sexo, edad, comorbilidades y factores de riesgo principalmente.
Material y métodos
Se trata de un análisis descriptivo transversal de los pacientes mayores de 90 años ingresados en la unidad de digestivo desde enero a diciembre del 2016. Se llevó a cabo un estudio pormenorizado de todos los factores de riesgo que presentaban los pacientes, las comorbilidades asociadas, así como ant.Personales.Hemos analizado los informes de alta de nuestro servicio junto con la revisión de historias clínicas. Se ha llevado a cabo un estudio descriptivo de las características de los pacientes utilizando medidas de frecuencia, analizando el tipo de muestra viendo si seguían o no la normalidad.
Resultados
11 pacientes ingresados mayores de 90 años. De los cuales un 63,6% eran mujeres. La media de edad fue de 92,18±9,09 años, un 27,3% eran dependientes para todas las actividades básicas de la vida diaria (ABVD) y un 63,6% eran parcialmente dependientes para todas ABVD. Etnia: caucásica 63,6 caucásica / 36,4% bereber.
Con respecto a los antecedentes personales un 81,8% referían HTA; 9,1% IRC; 9,1% ICC; 36,4% DM; 27,3% FA; 36,4% dislipemia; un 9,1% neoplasia (activa o no); y un 9,1% ACV (Figura 1). Como hallazgo importante solo un 9,1% de los pacientes presentaba deterioro cognitivo en algún grado. Un 80% había presentado al menos un ingreso en los 12 meses previos, y un 20% dos o más ingresos previos. Hasta un 81,8% de los pacientes presentaba dos o más patologías en el momento del ingreso. La estancia media del ingreso hospitalario fue de 9,09±8,84 días. Exitus del 45,5%.
Conclusiones
En nuestro estudio los factores de riesgo en pacientes nonagenarios pueden ser agrupados en factores de riesgo inherentes a características biológicas de los individuos (edad y sexo), a características fisiológicas (HTA, DM, DLP, EPOC, entre otras) o a factores de riesgo relacionados con el comportamiento del individuo. Los factores de riesgo cardiovascular fundamentales son la HTA, DM, DLP y tabaco principalmente como en la población en general. Siendo la IRC, ICC y cardiopatía isquémica las comorbilidades más frecuentes secundarias en estos pacientes. Un porcentaje importante presenta deterioro cognitivo en algún grado. El número de ingresos de pacientes nonagenarios está aumentando, con predominio del sexo femenino. Respecto a la comorbilidad destacan la HTA y FA, curiosamente hay un porcentaje muy bajo de deterioro cognitivo.
CP-189. PERFORACIÓN ESOFÁGICA Y ABSCESO PARAESOFÁGICO POR ESPINA DE PESCADO.
Bonilla Fernández, A. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Díaz Jiménez, JA. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Viejo Almanzor, A. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Carnerero Rodríguez, JA. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Ramírez Raposo, R. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Leal Téllez, J. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Camacho Montaño, L. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Correro Aguilar, FJ. Servicio de Aparato Digestivo. Hospital Puerta del Mar. Cádiz. Cádiz
Introducción
La ingesta de cuerpos extraños es muy frecuente, constituyendo la segunda indicación de endoscopia digestiva alta de urgencia después de la hemorragia digestiva. En adultos los cuerpos extraños orgánicos son los más frecuentes (bolos alimenticios, huesos, espinas de pescado). La ingestión accidental o voluntaria de cuerpos extraños, puede llevar a complicaciones, en particular la ingestión de espina de pescado o hueso son responsables del 7 al 14% de todas las perforaciones esofágicas, que pueden llevar a lesiones serias como abscesos profundos del cuello, mediastinitis o fístulas aorto-esofágicas.
Caso clínico
Mujer de 83 años con antecedente de HTA. Acude a urgencia por sensación de cuerpo extraño faringo-esofágico tras la ingesta de pescado. Es valorada por Otorrinolaringología (ORL) con realización de nasofaringolaringoscopia sin evidenciar cuerpo extraño. Es remitida para valoración por Digestivo, se propone endoscopia digestiva alta pero la paciente lo rechaza.
Tras 5 días acude nuevamente presentando fiebre, dolor cervical, odinofagia y sialorrea; se realiza TAC cervical evidenciando cuerpo extraño radiodenso lineal de 28 mm en la región anterolateral derecha del esófago (Figura 1), con engrosamiento circunferencial del esófago y edema de su pared, adyacente al mismo presenta un área hipodensa con signos incipientes de abscesificación, efectuando efecto masa sobre el esófago desviándolo a la derecha (Figura 2). Se decide ingreso y extracción del cuerpo extraño en quirófano por ORL; posteriormente, se realiza endoscopia oral evidenciando importante edema de partes blandas y tras atravesar boca de Killian erosión milimétrica con fibrina, no se visualizó remanente del cuerpo extraño. Tras persistencia de sintomatología tres días después, se realiza nuevo TAC cervical evidenciando colección abscesificada paraesofágica (Figura 3), se realiza cervicotomía exploratoria con drenaje de absceso.
Discusión
La mayoría de las perforaciones de esófago cervical son causadas por instrumentación endoscópica o por cuerpos extraños. Las manifestaciones clínicas son dolor cervical que se exacerba con la deglución, disfagia, salivación, fiebre, induración o crepitación en el cuello. Existe una relación directamente proporcional entre el tiempo que permanece impactado un cuerpo extraño y el desarrollo de complicaciones. La utilización de estudios de imagen como la tomografía computarizada tiene una alta sensibilidad y especificidad para visualizar el cuerpo extraño y detectar complicaciones; siendo en este caso la tomografía cervical el estudio que confirmó la presencia y localización del cuerpo extraño, así como la evidencia del absceso paraesofágico.
CP-190. PROLACTINOMA HIPOFISARIO Y TUMOR CARCINOIDE GÁSTRICO: A PROPÓSITO DE UN CASO.
Moreno García, AM. Servicio de Aparato Digestivo. Hospital de Alta Resolución de Lebrija.. Lebrija. Sevilla
González López, C. Sección de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Introducción
Los tumores carcinoides gástricos se clasifican en 3 tipos:
TIPO 1: 70-80% de los casos. El 65% se asocia a anemia perniciosa y gastritis crónica atrófica. Derivan de células enterocromafin-like por hiperestimulación secundaria a la hipergastrinemia por la gastritis atrófica. Más frecuente en mujeres. Hallazgo casual en estudio de dispepsia.
TIPO 2: 5% de los casos. Se asocia a Sind. Zollinger-Ellison o a neoplasia endocrina múltiple 1. Similar en su comportamiento y manejo al tipo 1.
TIPO 3: Supone 20%. Se conoce como carcinoide esporádico. El más agresivo: metástasis hepáticas 65% casos. Produce 5-hidroxitriptofano y se asocia a síndrome carcinoide.
Caso clínico
Presentamos el caso de una paciente de 76 años con antecedentes de trastorno de adaptación severo y un microprolactinoma tratado con cabergolina con resolución neurorradiológica y control niveles de prolactina. Nos la remiten por cuadro de hiporexia, cambio del ritmo intestinal. Se realiza colonoscopia sin hallazgos y una esofagogastroscopía, apreciando una cavidad gástrica con pliegues aplanados y mucosa del fundus, cuerpo y antro que deja vislumbrar la vascularización subyacente que se informa tras las biopsias de gastritis crónica atrófica y hiperplasia de células neuroendocrinas, enterocromafin-like; y un pólipo sésil milimétrico en fundus y dos en antro, extirpados con pinzas jumbo, que son informados de tumor neuroendocrino bien diferenciado tipo tumor carcinoide.
Ante los hallazgos se solicita una TAC corporal, sin apreciar hallazgos significativos, así como una gammagrafía con octeótrido sin apreciar depósito patológico del marcador. En el estudio analítico no se aprecia producción de catecolaminas, ACTH, cortisol ni PTH, con leve hipergastrinemia 230 ng/mL y niveles de prolactina controlados. No presentaba síntomas compatibles con síndrome carcinoide.
Nuestro caso se clasificó en el tipo 1, ya que no cumplía todos los criterios diagnósticos de un MEN-1. Se manejó con controles endoscópicos cada seis meses sin apreciar progresión de las lesiones. La paciente falleció a los dos años de un Accidente Vascular Cerebral Isquémico.
Discusión
Los tumores carcinoides gástricos constituyen una entidad infrecuente (menos del 5% de las neoplasias digestivas). El tratamiento de los tipo 1 y 2 distingue dos escenarios:
Tumores menores de 1 cm y menos de 5 lesiones: seguimiento endoscópico cada 6-12 meses.
Tumores mayores de 1 cm y/o más de 5 lesiones: antrectomía. En el tipo 3: gastrectomía parcial o total.
En nuestro caso la paciente no cumplia todos los criterios de un MEN-1 por lo que se clasificó como un tipo 1, cuyo manejo es similar al tipo 2.
CP-191. SUBOCLUSIÓN INTESTINAL POR ABSCESO INTRAABDOMINAL SECUNDARIO A ESPINA DE PESCADO.
García Ferreira, AJ. UGC de Anatomía Patológica. Complejo Hospitalario de Especialidades Virgen de la Victoria. Málaga. Málaga
García García, AM. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de la Victoria. Málaga. Málaga
Cobos Rodriguez, J. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de la Victoria. Málaga. Málaga
Pinazo Bandera, JM. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de la Victoria. Málaga. Málaga
Romero Pérez, E. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de la Victoria. Málaga. Málaga
Alcántara Benitez, R. UGC de Aparato Digestivo. Complejo Hospitalario de Especialidades Virgen de la Victoria. Málaga. Málaga
Introducción
Paciente de 64 años con antecedente de pancolitis ulcerosa en tratamiento con mesalazina oral acude a urgencias por cuadro de dolor abdominal, fiebre de 38º, estreñimiento y vómitos. A la exploración destaca sensación de masa epigástrica, dolorosa a la palpación.
Caso clínico
Se realizan pruebas complementarias, evidenciando 18.600 leucocitos, PCR 123. En TC abdominal (Figura 1) se aprecia gran hernia de hiato, Entre región antropilórica y parénquima hepático se identifica colección hipodensa de 7,2x5,2x4,7 cm improntando en región duodenal, causando dilatación de cámara gástrica.
Tras antibioterapia intravenosa durante 14 días con Metronidazol 500 mg/12h y ciprofloxacino 400 mg/12h se repite TC (Figura 2): desaparición de colección, en su lugar pequeña colección aérea residual de 1,4 cm identificando en su proximidad imagen radiodensa de morfología filiforme, de 3 cm de longitud, que penetra parcialmente en pared gástrica compatible con cuerpo extraño. Se realiza gastroscopia, sin evidenciar en toda la superficie gástrica lesiones ni orificios.
Historiando de nuevo al paciente refiere haberse atragantado con una espina grande de besugo 3 semanas antes del cuadro. Finalmente se decide tratamiento conservador y vigilancia del paciente, tras tres meses en nuevo TC sigue evidenciándose la espina de pescado, sin complicaciones asociadas.
Resultados
La ingesta accidental de espina de pescado es habitual en nuestro medio, si bien usualmente suele relacionarse con perforaciones esofágicas, es raro el cuadro larvado de este paciente como forma de presentación. Al revisar la literatura médica se han encontrado varios casos de perforaciones con estas características, fundamentalmente en el tracto superior y ocasionalmente en el colon, que se manejaron de forma adecuada con tratamiento conservador incluso cuando hay un absceso hepático de pequeño tamaño siempre que no haya datos de perforación abierta ni de peritonitis aguda.
CP-192. TUMOR NEUROENDOCRINO GÁSTRICO DE BAJO GRADO TIPO I. A PROPÓSITO DE UN CASO.
Galván Fernández, MD. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Benítez Rodríguez, B. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Hergueta Delgado, P. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Caunedo Álvarez, Á. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Introducción
Los tumores neuroendocrinos gástricos (TNEG) representan entre 2% y 4% de los TNE del tracto gastrointestinal y 0,3% de todas las neoplasias gástricas. Se han clasificado en tres grandes grupos: Tipo I: tumores múltiples y pequeños menores a 1 cm asociados a gastritis atrófica con o sin anemia perniciosa, de evolución benigna. Tipo II: son infrecuentes y están asociados al síndrome de Zollinger Ellison con neoplasia endocrina múltiple (NEM) tipo I. Son generalmente múltiples y pequeños menores a 1 cm. Tipo III: generalmente la lesión es única, de tamaño mayor a 1 cm, con evolución más agresiva.
Caso clínico
Paciente mujer de 79 años diagnosticada de gastritis crónica atrófica, a la que se le realiza endoscopia digestiva alta, apreciándose aspecto deslustrado de la mucosa corporo-antral y adelgazamiento de pliegues. En cuerpo gástrico se visualiza formación polipoidea de 3 mm, que se reseca y se remite para estudio anatomopatológico, tipificándose como tumor neuroendocrino bien diferenciado (NET G1) con bajo índice de mitosis (<1 mitosis/10 cga) y bajo índice de proliferación con Ki67 (<2%), con expresión de CK, cromogranina y sinaptofisina en el estudio inmunohistoquímico. Se realiza Octreoscan, en el que se describe un estudio negativo para la presencia de receptores de somatostatina. Se adopta actitud conservadora con vigilancia endoscópica, realizándose sucesivas exploraciones de control, objetivándose bajo índice mitótico y de proliferación celular.
Discusión
La resección endoscópica, con estrecho seguimiento posterior, se ha revelado como la mejor aproximación terapéutica en pacientes con carcinoides gástricos de tipo I y II, especialmente subcentimétricos, con edad avanzada o elevado riesgo quirúrgico. La cirugía (antrectomía o gastrectomía total) quedaría reservada para tumores multicéntricos, mayores de 1 cm, o acompañados de clínica digestiva o constitucional relevante.
CP-193. URTICARIA CRÓNICA CON RESPUESTA A TRATAMIENTO ERRADICADOR DE HELICOBACTER PYLORI.
Mostazo Torres, J. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Pinazo Martínez, IL. Servicio de Aparato Digestivo. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Vílchez Jáimez, M. Servicio de Medicina Familiar y Comunitaria. Área de Gestión Sanitaria Campo de Gibraltar. Algeciras. Cádiz
Tenorio González, E. Servicio de Aparato Digestivo. Complejo Hospitalario Regional de Málaga. Málaga. Málaga
Introducción
La urticaria crónica idiopática es una de las enfermedades cutáneas más frecuentes, sin embargo, continúa siendo de causa desconocida en la mayoría de los casos. Cada vez existe una mayor evidencia de los efectos sistémicos de la infección gástrica por Helicobacter pylori, que puede producir alteraciones extragastrointestinales.
Caso clínico
Mujer de 74 años en seguimiento por Alergología/Dermatología desde 2005 por cuadro de urticaria crónica con respuesta inicial a los antiH1 pero con recidiva posterior con respuesta a corticoides. En test cutáneos, no se evidenció alergia específica a alimentos o fármacos testados. Para completar estudio se solicitó proteinograma, TSH, IgE específica para parásitos y serología Helicobacter pylori, con cifras dentro de la normalidad para todas ellas excepto para las cifras de eosinófilos (aumentados) y positividad de IgG de Helicobacter pylori. Se derivó a Digestivo donde se realizó estudio endoscópico ante la asociación de estos resultados a clínica de pirosis y dispepsia de tipo ulcerosos objetivándose gastritis eritematosa de predominio en antro con AP compatible con presencia de Helicobacter pylori. Se pautó tratamiento con OCA (omeprazol-claritromicina-amoxicilina) 10 días y posterior comprobación de la erradicación. Tras completar el tratamiento la paciente permanece asintomática sin nuevos brotes de urticaria ni clínica digestiva en sucesivas revisiones en consultas.
Discusión
La urticaria es una afectación cutánea caracterizada por lesiones pruriginosas, edematosas y eritemato-papulosas. Se trata de una entidad heterogénea y que se relaciona con gran cantidad de posibles factores. Varios estudios relacionan la infección de Helicobacter pylori con la aparición de dicha patología. Por ello en los pacientes afectado con urticaria crónica de difícil control con los tratamientos habituales se debe estudiar y ensayar el tratamiento erradicador para intentar controlar los síntomas.
CP-194. UTILIDAD DE LA TALIDOMIDA EN PACIENTES CON HEMORRAGIA DIGESTIVA RECURRENTE POR ANGIODISPLASIAS SIN RESPUESTA A TRATAMIENTO ENDOSCÓPICO
Diéguez Castillo, C. Servicio de Aparato Digestivo. Hospital San Cecilio. Granada. Granada
Delgado Maroto, A. Servicio de Aparato Digestivo. Hospital San Cecilio. Granada. Granada
Iñigo Chaves, A. Servicio de Aparato Digestivo. Hospital San Cecilio. Granada. Granada
Díaz Alcázar, MM. Servicio de Aparato Digestivo. Hospital San Cecilio. Granada. Granada
Ruiz Escolano, E. Servicio de Aparato Digestivo. Hospital San Cecilio. Granada. Granada
Cervilla Sáez de Tejada, E. Servicio de Aparato Digestivo. Hospital San Cecilio. Granada. Granada
Introducción
Describir nuestra experiencia en el uso de talidomida como tratamiento para el sangrado gastrointestinal recurrente secundario a malformaciones vasculares gastrointestinales en pacientes en los que el tratamiento endoscópico no es efectivo.
Material y métodos
Hemos realizado un estudio retrospectivo de los casos de sangrado gastrointestinal tratados con talidomida en el servicio de Aparato Digestivo del Hospital Clínico San Cecilio durante los años 2012-2016. Los datos han sido recogidos de nuestras bases de datos informática (Archinet y Diraya).
Resultados
En total hemos recogido once pacientes (cuatro mujeres y siete hombres) tratados con talidomida por sangrado gastrointestinal recurrente con tratamiento endoscópico no efectivo. Ocho de los pacientes presentaban angiodisplasias gastrointestinales (cuatro de localización gástrica, uno en intestino delgado (ID), uno en intestino grueso (IG), uno en ID e IG, y uno en estómago e IG) y tres rectitis actínica. Tres pacientes no presentaban comorbilidades, mientras que ocho presentaban comorbilidades significativas (estenosis aórtica, ICC, hepatopatía crónica, insuficiencia renal crónica, tratamiento radio terapéutico y EPOC). La clínica fue hemorragia digestiva baja (HDB) en seis pacientes, hemorragia digestiva alta (HDA) en dos pacientes y anemia crónica en tres. Precisaron ingreso hospitalario nueve pacientes (media 2,7 ingresos/paciente). A todos se realizó el diagnóstico mediante endoscopia y/o cápsula endoscópica. A siete se les trató previamente con argón (media 2,3 sesiones), tres con esclerosis y uno no fue tratado por imposibilidad técnica.
La media de hemoglobina (Hb) previa al inicio del tratamiento fue 7,5 mg/dL. Dos no precisaron transfusión, y seis precisaron más de tres transfusiones en los meses previos.
Todos fueron tratados con talidomida 100 mg/día. Los resultados con respecto a duración del tratamiento, eficacia, efectos secundarios, necesidad de ingreso y tratamiento posterior los recogemos en la tabla 1. Cabe destacar que siete de los pacientes (63%) experimentan cese o disminución del sangrado y/o requerimientos transfusionales tras el tratamiento con talidomida.
Conclusiones
La talidomida es un fármaco eficaz para el tratamiento del sangrado gastrointestinal secundario a malformaciones vasculares, siendo una alternativa para aquellos pacientes en los que el tratamiento endoscópico no es efectivo. Podemos observar una disminución de los episodios de sangrado, así como de la necesidad de transfusiones sanguíneas e ingresos hospitalarios.
CP-195. VIRUS DEL PAPILOMA HUMANO Y PAPILOMATOSIS ESCAMOSA ESOFÁGICA. A PROPÓSITO DE DOS CASOS.
Galván Fernández, MD. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Benítez Rodríguez, B. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Hergueta Delgado, P. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Caunedo Álvarez, Á. UGC de Aparato Digestivo. Complejo Hospitalario Regional Virgen Macarena. Sevilla. Sevilla
Introducción
El papiloma escamoso del esófago es una lesión benigna poco frecuente, habitualmente asintomática. La primera descripción conocida fue la realizada por Adler en 1959. En series grandes de estudios endoscópicos se reporta una frecuencia del 0,07%.
En su etiología se han descrito dos teorías principalmente. La primera involucra a la irritación mecánica o química de la mucosa, producto del reflujo gastroesofágico crónico con el desarrollo de la lesión epitelial, que es la más aceptada y estudiada. La segunda, asociada al VPH tiene importancia en la evolución a carcinoma escamoso, especialmente los tipos virales 16 y 18. En el tubo digestivo, la presencia del virus del papiloma humano ha sido demostrada en boca, faringe, esófago y ano, infectando solamente las células epiteliales. Su vía de transmisión es de manera directa. La infección oral se asocia a paciente con prácticas sexuales de riesgo, pero no hay establecida aún una relación de estas prácticas en el desarrollo de papilomas esofágicos.
Caso clínico
Caso 1: varón 59 años. Acude a consulta por cuadro de dolor epigástrico y pérdida no cuantificada de peso, sin síntomas de enfermedad por reflujo gastroesofágico. Se solicita TAC abdominal que detalla colelitiasis como único hallazgo. Se realiza endoscopia digestiva alta en la que se visualiza sobreelevación de mucosa de morfología sésil, no ulcerada de 2 cm en tercio esofágico medio. Se toman biopsias, que muestra fragmentos de epitelio escamoso. Se aprecian de forma concomitante datos anatomopatológicos y endoscópicos compatibles con gastritis crónica no atrófica asociada a Helicobacter pylori.
Caso 2: mujer 47 años colecistectomizada. Acude a consulta por episodios de diarrea crónica y clínica de enfermedad por reflujo gastroesofágico. Se solicita colonoscopia que no describe hallazgos significativos. Se realiza endoscopia digestiva alta que muestra lesión polipoidea en tercio esofágico inferior que se biopsia, con datos de la misma compatibles con papiloma escamoso. Asimismo se aprecian datos anatomopatológicos y endoscópicos compatibles con gastritis crónica superficial.
Discusión
La descripción endoscópica habitualmente es de una lesión única, circular, elevada y sésil de aspecto vegetante; que además casi siempre se delimita bien del tejido circundante. Aunque el tamaño habitualmente es menor de 1 cm, se han descrito de múltiples formas, tamaños y aspectos. Aunque el aspecto sésil siempre es característico, la sospecha y experiencia del endoscopista para reconocer la lesión es de vital importancia, ya que puede confundirse con acantosis glucogénica e inclusive con lesiones malignas, aunque el diagnóstico histopatológico es el gold standard.
CP-196. VÓLVULO GÁSTRICO AGUDO
Cabello Fernández, A. Servicio de Aparato Digestivo. Complejo Hospitalario de Especialidades Juan Ramón Jiménez. Huelva. Huelva
Correia Varela Almeida, A. Servicio de Aparato Digestivo. Complejo Hospitalario de Especialidades Juan Ramón Jiménez. Huelva. Huelva
Gómez Delgado, E. Servicio de Aparato Digestivo. Complejo Hospitalario de Especialidades Juan Ramón Jiménez. Huelva. Huelva
León Luque, M. Servicio de Aparato Digestivo. Complejo Hospitalario de Especialidades Juan Ramón Jiménez. Huelva. Huelva
Introducción
El vólvulo gástrico consiste en la rotación del estómago sobre su eje, provocando obstrucción de la salida gástrica. La mortalidad es alta, por lo que son fundamentales un diagnóstico y tratamiento precoces.
Caso clínico
Varón de 72 años que consulta por vómitos de 24 horas de evolución. Antecedentes personales hernia de hiato por deslizamiento. Exploración hipo incesante e inquietud marcada. Electrocardiograma sin alteraciones agudas. Estudio analítico con elevación de fermentos cardíacos con función renal alterada. Radiografía de tórax con gran hernia de hiato. Durante su estancia en Observación continúa con hipo incesante, hasta que posteriormente comienza con dolor abdominal intenso y malestar general. Exploración con abdomen en tabla y sudoración profusa. Nuevo electrocardiograma con datos de isquemia miocárdica aguda, por lo que solicitamos TAC urgente donde se aprecia cámara gástrica muy dilatada y herniada a cavidad torácica, localizándose la unión esofagogástrica a nivel infradiafragmático, hallazgos que sugieren volvulación gástrica con efecto masa sobre resto de estructuras intraabdominales. Avisamos a endoscopista. Durante la endoscopia el paciente presenta depresión respiratoria, por lo que se decide intervención quirúrgica urgente. Durante la intubación orotraqueal presenta parada cardiorrespiratoria que no responde a medidas avanzadas, por lo que fallece en situación de shock cardiogénico.
Discusión
La volvulación gástrica presenta baja incidencia. Existen factores de riesgo como edad >50 años y anormalidades diafragmáticas. Clasificación en función de presentación clínica, eje de rotación y etiología. El paciente presentó curso agudo, etiología secundaria (gran hernia de hiato), y rotación organoaxial (60% de los vólvulos). Clínica típica dolor torácico/abdominal y vómitos severos, que junto con la imposibilidad de progresar una sonda nasogástrica se denomina tríada de Borchardt, presente en el 70% de los pacientes con presentación aguda. Los signos de peritonitis pueden estar presentes si se ha producido isquemia gástrica. El diagnóstico es clínico y por imagen.
Nuestro paciente presentó hipo incesante, abdomen peritonítico, elevación de enzimas cardiacas y disfunción ventricular severa debidas al estrés ante la obstrucción e isquemia de la pared gástrica.
El manejo médico implica la estabilización del paciente y la descompresión nasogástrica inmediata. El vólvulo gástrico agudo se trata de una emergencia quirúrgica con tasas de mortalidad entre 30-50% cuando el diagnóstico y el tratamiento se retrasan. Si existe elevado riesgo quirúrgico es preferible una descompresión endoscópica con la vía aérea aislada. El objetivo se puede lograr tanto por técnicas endoscópicas como quirúrgicas, pero la técnica endoscópica no corrige las anormalidades anatómicas y por tanto existe elevado riesgo de recurrencia.

 Descargar número completo
Descargar número completo Download full issue
Download full issue